Leistungsspektrum
Allgemeinchirurgie
Eine Port-Implantation ist meistens zur Durchführung einer Chemotherapie, bei einer Tumorerkrankung, notwendig. Die stark wirksamen Chemotherapeutika können die Innenhaut der peripheren Gefäße schädigen und werden deshalb zentral und Herznah gelegt. Die Portanlage erspart den Patienten wiederholte Einstiche zur Anlage einer Viggo. Das Portsystem bietet den Vorteil, dass diese unangenehmen Begleiterscheinungen wegfallen. Ein Portsystem kann auch bei schlechtem Venenstatus, bei schweren chronischen Erkrankungen, in der Schmerztherapie oder bei künstlicher Ernährung indiziert sein. Die Implantation erfolgt unter sterilen Voraussetzungen und es sollte auch für die Nutzung auf Sterilität geachtet werden.
Die Operation dauert ca. 30 Minuten und kann in örtlicher Betäubung erfolgen, falls notwendig bekommt man auch ein Schlafmittel unter Narkosebereitschaft. Es wird ein kleiner Schnitt am oberen Thorax, meistens unter dem rechten oder linken Schlüsselbein. Nach Aufsuchen einer großen Körpervene, wird diese eröffnet und ein Silikonkatheter in Richtung Herzvorhof vorgeschoben. Dieses erfolgt unter Röntgenkontrolle. Nach erfolgreicher Anlage erfolgt eine Punktionsprobe. Der Port kann dann sofort benutzt werden.
Der Eingriff erfolgt als ambulante OP. Nach dem Eingriff bleiben Sie noch einige Zeit bei uns zur Beobachtung. Zu beachten ist, dass Sie an dem Tag kein Auto fahren dürfen.
Analkarzinom
Analkarzinome sind bösartige Tumore des Anus und werden in Analkanal- und Analrandkarzinome unterschieden. In Deutschland kommen sie sehr selten vor, weniger als einer von 100.000 Menschen erkrankt pro Jahr. Betroffene haben häufig ein Alter von ca. 65 Jahren.
Der Anus, einschließlich des Analkanals, stellt das äußere Ende des Enddarms dar und reicht von der Schleimhaut des Enddarms (Rektum) bis an die Haut. Aufgrund der Beschaffenheit der Schleimhaut und Haut, aus denen sich diese Tumore bilden, sind die Tumore des Analkanals und Analrandes meist Plattenepithelkarzinome, einer der häufigsten Hauttumore. Am Übergang zum Enddarm sind es häufig Adenokarzinome, einem Tumor aus veränderten Drüsengewebe.
Analrandkarzinome sind oftmals besser zu erkennen und treten verstärkt bei Männern auf, während Analkanalkarzinome bei Frauen häufiger sind. Etwa zwei Drittel aller Analkarzinome sind Plattenepithelkarzinome. Eine Unterscheidung der Tumorlokalisation und Tumorentität ist sinnvoll, da sich die Behandlung unterscheidet.
Ursachen
Die Ursachen für die Entstehung dieser bösartigen Wucherungen sind weitestgehend unbekannt. Zu den Risikofaktoren gehören Infektionen mit HPV (humanes Papillomavirus Typ 16, 18 und 58), HSV (Herpes simplex Virus Typ 2), Immunsuppression, Promiskuität, chronisch entzündliche Darmerkrankungen wie Morbus Crohn, chronische Fisteln, nach Strahlenbehandlung und Tabakkonsum.
Symptome
Analkarzinome machen sich bemerkbar durch Schmerzen, Blutungen, Juckreiz und gegebenenfalls Stuhlunregelmäßigkeiten. Manchmal finden sich vergrößerte Leistenlymphknoten oder tastbare Verhärtungen am Anus.
Diagnose
Neben der proktologischen Standarduntersuchung sollten die Sono- und Endosonographie durchgeführt werden, um zu beurteilen wie tief das Karzinom ausgedehnt ist und eine Zuordnung zu „Analkanal- „oder „Analrandkarzinom“ zu treffen. Auch sollte beurteilt werden, ob es ein fortgeschrittener Enddarmtumor ist, der in den Analkanal wächst. Proben zur histologischen Sicherung, also einer feingeweblichen Untersuchung, sind hierfür unbedingt nötig. Im Anschluss erfolgen neben der allgemeinen körperlichen Untersuchung die Schnittbilddiagnostik (CT und bzw. oder MRT) des Beckens und der Leistenregion, eine komplette Koloskopie (Darmspiegelung) sowie Bestimmung der Tumormarker CEA und SCC im Blut.
Operative Behandlungsverfahren
Wenn alle Untersuchungen die für eine Diagnose notwendig sind, abgeschlossen sind, werden die Ergebnisse in einer interdisziplinären Tumorkonferenz aus verschiedenen Fachabteilungen besprochen und ein individueller Therapieplan erstellt.
Bei fortgeschrittenen Tumoren ist in erster Linie eine lokale Strahlentherapie ggf. in Kombination mit einer systemischen Chemotherapie notwendig. Es wird zunächst eine Strahlen- Chemotherapie durchgeführt. Bei Nichtansprechen oder inkompletten Ansprechen dieser Therapie erfolgt die operative Entfernung. Bei fortgeschrittenem Befund erfolgt die Operation laparoskopisch mit der Knopflochmethode oder robotisch mit einem Operationsroboter in Kombination mit offen chirurgischem Eingriff von anal. Es wird in manchen Fällen ein endständiger künstlicher Darmausgang angelegt. In manchen Fällen, bei Nichtbefall des Schließmuskels, kann der Tumor primär operativ lokal entfernt werden ohne dass ein künstlicher Darmausgang notwendig ist.
Chronisch entzündliche Darmerkrankungen
Bei der Colitis ulcerosa handelt es sich um eine chronisch entzündliche Darmerkrankung des Dickdarms, die sich in der Regel vom Enddarm (Rektum) über den restlichen Dickdarm ausbreitet. In Deutschland sind schätzungsweise 150.000 Menschen an Colitis ulcerosa erkrankt. Grundsätzlich kann die Krankheit in jedem Alter auftreten. Am häufigsten sind jedoch Personen im Alter von 15 bis 40 Jahren von Colitis ulcerosa betroffen. Die Colitis ulcerosa wird in drei Schweregrade unterteilt, je nach Schweregrad unterscheiden sich die Symptome und die Behandlung.
Entwurf Bildmotiv:
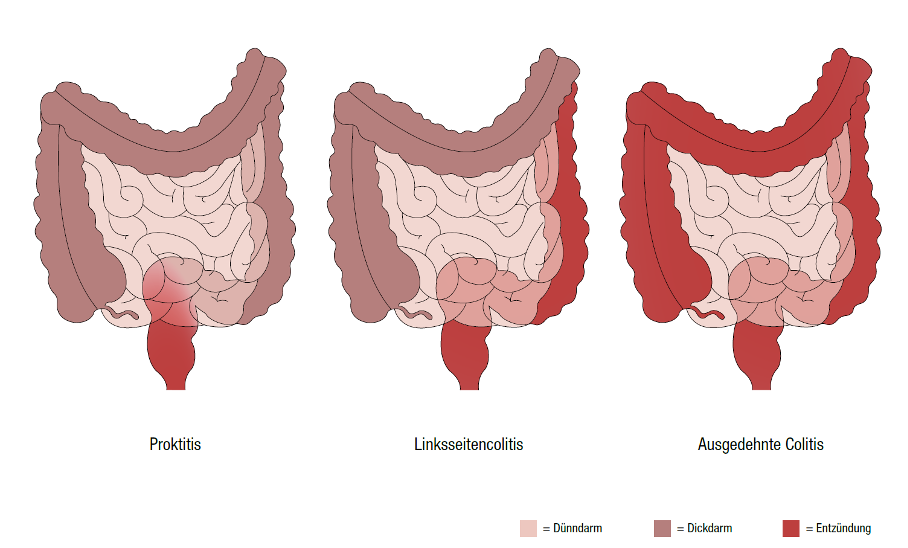
Colitis ulcerosa – Symptome
Die Colitis ulcerosa tritt in Schüben auf. Zu den klassischen Symptomen während eines Schubs zählen blutiger und schleimiger Durchfall, viele kleine Stuhlentleerungen über den Tag verteilt, krampfartige Bauchschmerzen und andauernder, schmerzhafter Stuhldrang. Außerdem kann es auch zu Gelenkschmerzen, Geschwürbildungen der Haut und der Mundschleimhaut sowie zu Auswirkungen auf die Augen kommen. Colitis ulcerosa kann bei Betroffenen auch zu Rückenschmerzen und Leberschäden führen.
Colitis ulcerosa – Diagnose
Um eine Colitis ulcerosa eindeutig zu diagnostizieren, sind unterschiedliche Untersuchungen nötig. Neben einer Anamnese, der Abfrage der Patientengeschichte, und einer Blutuntersuchung, erfolgt eine Stuhluntersuchung. Die Stuhlprobe wird auf verschiedene Krankheitserreger getestet, um eine Infektion mit einem der Erreger auszuschließen. Anschließend wird eine Darmspiegelung (Koloskopie) durchgeführt. Der Arzt kann so Geschwüre in der Darmschleimhaut erkennen, denn diese sind typisch für eine Colitis ulcerosa. Außerdem wird während der Darmspiegelung Gewebe entnommen und anschließend zur pathologischen Untersuchung eingeschickt. Eine Colitis ulcerosa kann so mit einer großen Sicherheit diagnostiziert werden.
Colitis ulcerosa – Behandlung
Die Behandlung einer unkomplizierten Colitis ulcerosa erfolgt in der Regel medikamentös mit dem Ziel, die Entzündung einzudämmen und somit eine sogenannte Remission zu erreichen. Mit einer Remission ist der beschwerdefreie Zustand gemeint. In den meisten Fällen wird die Colitis ulcerosa mit einem entzündungshemmenden Zäpfchen oder alternativ mit Einläufen oder Schäumen behandelt. Falls das nicht ausreichen sollte, verabreicht der behandelnde Arzt zusätzlich ein Kortisonpräparat.
Patienten mit Colitis ulcerosa haben außerdem ein erhöhtes Risiko an Krebs zu erkranken. Daher benötigen die Betroffenen eine lebenslange Überwachung mit wiederholten Darmspieglungen und Gewebeentnahmen.
Während eines akuten Schubes kann es zu Komplikationen kommen, hierbei kommt es zu hohem Blutverlust und einer Verschiebung des Elektrolythaushaltes. Außerdem kann es zu einem Darmdurchbruch (Perforation) kommen. Mit Hilfe von Steroiden, können die Symptome behandelt werden. Eine Röntgenaufnahme oder eine Computertomographie kann außerdem zeigen, ob sich freie Luft in der Bauchhöhle befindet oder sogar ein Megakolon vorliegt. Ein Megakolon ist eine unnatürliche Erweiterung des Dickdarms. Bei einem Megakolon muss sofort operiert werden, da es lebensbedrohlich sein kann.
Colitis ulcerosa – operative Behandlungsverfahren
Bei 2 % der Patienten mit einer Proktitis, also einer Entzündung des Rektums, ist eine Operation notwendig. Wenn die Betroffenen an einer ausgedehnten Colitis (Bild 3) leiden, ist eine Operation in 10-30 % der Fälle nötig. Eine Operation wird immer in Absprache zwischen Chirurgie und Gastroenterologie durchgeführt und immer dann in Betracht gezogen, wenn die Medikamente keine Wirkung zeigen und die Häufigkeit der Schübe trotz Therapie zunehmen.
Wirken Medikamente nicht mehr und kommt es in der Folge zu schweren Verläufen und Zellveränderungen (Dysplasien), ist die sogenannte totale Kolektomie mit ileoanaler Pouchanlage das Operationsverfahren der Wahl. Die Operation wird laparoskopisch, also minimal-invasiv, durchgeführt. Bei dieser Methode entnimmt der Chirurg den gesamten Dickdarm und stellt anschließend eine Verbindung vom Dünndarm zum After her. So wird eine Art Ersatzdickdarm mit Reservoir geschaffen. Mit Hilfe dieser Methode wird eine Stuhlinkontinenz vermieden und die Betroffenen brauchen keinen dauerhaft künstlichen Darmausgang (Stoma).
Bei einem Megakolon wird die Operation in zwei Schritten durchgeführt. Zu Beginn verläuft die Operation so wie bei einer totalen Kolektomie mit ileoanaler Paouchanlage. Jedoch wird in diesem Fall zunächst ein schützendes Stoma angelegt, um die Nähte an Dünndarm und Pouch verheilen zu lassen. Dazu wird eine Dünndarmschlinge über die Bauchwand abgeleitet. Ein Beutel fängt dann den Stuhl außen auf und muss täglich entleert werden. Nach 3 Monaten wird der künstliche Darmausgang in einer kleinen Operation wieder zurückverlegt und der Stuhlgang nimmt den Weg über den Pouch.
Wir freuen uns, Ihnen minimalinvasive Operationsmaßnahmen (Robotic- und laparoskopische Chirurgie), zur Behandlung dieses Krankheitsbildes bei uns anbieten zu können.
Bei Morbus Crohn handelt es sich um eine chronisch entzündliche Darmkrankheit, die in Schüben verläuft. Die Krankheit kann jeden Teil des Verdauungstraktes befallen, also vom Mund bis zum After. In den meisten Fällen ist jedoch das Ende des Dünndarms (Ileum) oder der obere Teil des Dickdarms (Kolon) betroffen. Ein besonderer Fall ist Morbus Crohn mit Ileozökalbefall, dabei ist nicht nur der letzte Abschnitt des Dünndarms betroffen, sondern auch der Blinddarm (Zökum). Im Gegensatz zur Colitis ulcerosa, sind bei Morbus Crohn alle Schichten der Darmwand von der Entzündung betroffen.
Welche Ursachen zu Morbus Crohn führen, konnte bisher nicht vollständig geklärt werden. Forscher konnten bisher beobachten, dass die Krankheit gehäuft in Familien auftritt und somit genetische Veranlagung eine Rolle spielt. Außerdem können Umweltfaktoren, wie Rauchen und ein zu hoher Hygienestandard in der Kindheit, das Risiko steigern. Psychische Belastungen können Morbus Crohn zwar nicht auslösen, aber negativ beeinflussen.
Entwurf Bildmotiv:
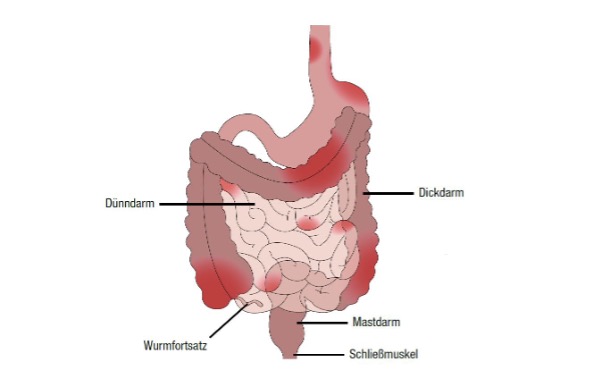
Morbus Crohn – Symptome
Die Symptome von Morbus Crohn treten in Form von Durchfällen auf, es ist jedoch selten Blut im Stuhl. Häufig leiden die Betroffenen auch an Bauchschmerzen im rechten Unterbauch. Außerdem können Fieber, Gewichtsverlust und Symptome der Unterernährung hinzukommen. Des Weiteren bilden sich in manchen Fällen Fisteln und Abszesse, die erste Anzeichen eines Morbus Crohn sein können.
Im Verlauf der Krankheit kann es zu zusätzlichen Beschwerden außerhalb des Darms kommen. Dazu zählen entzündliche Veränderungen der Gelenke und Wirbelkörper. Hautveränderungen oder entzündliche Augenveränderungen können ebenfalls auftreten. Außerdem kommt es in seltenen Fällen zu einer sogenannten primären sklerosierenden Cholangitis. Dabei entzünden sich die Gallenwege, wodurch sie sich verengen und verhärten.
Morbus Crohn – Diagnose
Die Diagnose von Morbus Crohn besteht aus unterschiedlichen Untersuchungen. Nach einer Anamnese, also die Abfrage der Krankengeschichte, und einer Blut- und Stuhluntersuchung auf bestimmte Erreger, wird eine Darmspiegelung (Koloskopie) durchgeführt. Mittels spezieller MRT-Techniken können Verdickungen des Dünndarms und Fisteln gut diagnostiziert werden. Auch eine endorektale Ultraschalluntersuchung, also eine Ultraschalluntersuchung im End- und Mastdarm, kann Fisteln und Abszesse zeigen. Bei dieser Art der Untersuchung kann allerdings durch Verstopfungen und Schmerzen zu Problemen kommen. Darum ist die MRT-Diagnostik vorzuziehen.
Morbus Crohn – Behandlung
Morbus Crohn ist derzeit noch nicht heilbar, aber behandelbar. Spezielle Medikamente können Beschwerden lindern und die symptomfreien Phasen (Remission) verlängern. Welche Medikamente die Betroffenen genau einnehmen müssen, ist abhängig von der Intensität der Entzündung und welche Bereiche des Verdauungstraktes von Morbus Crohn betroffen sind. Die Arzneimittel sollen eine Remission schaffen und Komplikationen sowie Folgeschäden vermeiden. Dazu setzt der Arzt entzündungshemmende Medikamente ein. Wirken diese nicht, können Kortiosonpräparate oder Medikamente, die die Aktivität des Immunsystems reduzieren, verabreicht werden. Zu der konservativen Behandlung von Morbus Crohn gehört auch eine Ernährungstherapie.
Morbus Crohn – operative Behandlungsverfahren
Die operative Behandlung von Morbus Crohn beschränkt sich auf die Behandlung der Komplikationen. Insbesondere Strikturen (Verengungen), Fisteln und Abszesse werden operiert. Wenn die konservative Behandlung und die Behandlung mit Hilfe einer Darmspiegelung keine Verbesserung zeigen, wird in enger Absprache mit dem Gastroenterologen eine Operation abgestimmt. Es hat Vorteile die Operation minimal-invasiv oder robotisch assistiert durchzuführen. Die Art der Operation verursacht, dank kleinerer Schnitte, weniger Schmerzen und eine schnellere Genesung. Wir freuen uns Ihnen diese minimalinvasiven Operationsmaßnahmen (Robotic- und laparoskopische Chirurgie) bei uns anbieten zu können.
Endokrine Chirurgie
Die Nebenniere
Jeder Mensch besitzt 2 Nebennieren, die am Oberrand der Niere sitzen. Das 2x3x4cm große Organ besteht aus der Nebennierenrinde, wo die Hormone Aldosteron, Cortisol und DHEA (Vorläuferhormom von Testosteron) produziert werden, sowie aus dem Nebennierenmark, wo die Stresshormone Adrenalin und Noradrenalin erzeugt werden.
Die Symptome einer Nebennierenfunktionsstörung sind aufgrund der Hormone und deren Wirkung im gesamten Körper vielfältig:
- Bluthochdruck
- Schwindel
- Erhöhter Blutzucker
- Infektneigung
- Osteoporose
- Müdigkeit
- Vermehrter Haarwuchs (Hirsutismus)
- Hauttrockenheit
Sowohl eine Über- als auch eine Unterfunktion kann zu bedrohlichen Krankheitsbildern führen. Sollte eine hormonelle Überfunktion medikamentös nicht beherrschbar sein, ist eine Nebennierenentfernung nötig. Weitere Gründe für eine Operation sind der Verdacht auf eine bösartige Veränderung eines Gewächses oder aber die Entfernung einer einzelnen Nebennierenmetastase. Nebennierengewächse über 4cm sollten auf jeden Fall entfernt werden.
Operationstechniken:
Eine Nebennnierenentfernung (Adrenalektomie) kann durch 3 verschiedene Zugangswege erfolgen:
- Offene Adrenalektomie: Zugang über einen offenen Bauchschnitt
- Laparoskopische oder robotische Adrenalektomie: minimalinvasive Entfernung durch die Bauchhöhle.
- Retroperitoneoskopische Adrenalektomie: minimalinvasiver Eingriff ohne die Bauchhöhle zu eröffnen. Der Zugang erfolgt vom Rücken zwischen Rippenbogen und Beckenschaufel.
Häufig fallen Nebennierenvergrößerungen als Zufallsbefund im CT als Inzidentalome auf. Diese werden in Abhängigkeit ihrer Größe beobachtet oder operativ entfernt.
Wir sind Mitglied im Deutschen Schilddrüsenzentrum.
Die Schilddrüse ist ein Hormon produzierendes Organ von großer Bedeutung. Die Schilddrüsenhormone beeinflussen den Stoffwechsel- und Funktionszustand fast aller Organe. Bildet die Schilddrüse zu viel oder zu wenig Hormone, dann wird unser Körper schwer in Mitleidenschaft gezogen. Bei den Schilddrüsenerkrankungen unterscheiden wir zwischen der Störung des Organs, wie z.B. einer diffusen Vergrößerung oder Knotenbildung, oder einer Störung der Funktionslage mit vermehrter oder verminderter Bildung von Schilddrüsenhormonen.
Funktionsstörungen der Schilddrüse
Bei der Schilddrüsenunterfunktion oder Hypothyreose bewirkt ein Hormonmangel eine reduzierte Organfunktion. Die Patienten leiden unter.
- Müdigkeit
- Antriebslosigkeit
- Gewichtszunahme
- Kältegefühl
- trockene, raue Haut
- Haarausfall
- Verstopfung
- Muskel- und Gelenksbeschwerden.
Schilddrüsenunterfunktionen treten auf bei chronischer Entzündung der Schilddrüse (Hashimoto-Thyreoiditis), sowie nach Schilddrüsenoperationen (Komplettentfernung der Schilddrüse) oder nach Radiojod-Therapie. Daneben gibt es noch weitere Ursachen für eine Unterfunktion. Die Therapie steht in der Verabreichung von künstlichen Schilddrüsenhormonen. Die Kontrolle der Einstellung erfolgt durch regelmäßige Blutuntersuchungen.
Schilddrüsenüberfunktion
Bei der Schilddrüsenüberfunktion (Hyperthyreose) kommt es zu einer vermehrten Ausschüttung von Schilddrüsenhormonen. Es kommt zu einer Stoffwechselaktivierung mit folgenden Symptomen:
- vermehrte Unruhe und Nervosität
- schneller Herzschlag bis zu Herzrhythmusstörungen
- starkes Schwitzen
- schnelle Erschöpfung
- ungewohnter Gewichtsverlust
- Zittern
- Osteoporose
- Hitzegefühl
- Durchfälle
Häufigste Ursachen für eine Überfunktion sind s.g. autonome Adenome oder auch heiße Knoten genannt. Diese unterliegen nicht dem Regelkreis und produzieren selbstständig zu viele Schilddrüsenhormone. Eine weitere Ursache ist eine Autoimmunerkrankung, der s.g. Morbus Basedow. Dabei bildet der Organismus Antikörper gegen Teile der Schilddrüsenzellen (TSH-Rezeptor). Dadurch ist der Regelkreis der Hormonproduktion gestört und die Schilddrüse produziert zu viele Schilddrüsenhormone. Bei der Basedow-Erkrankung kommt es nicht nur zu einer Überproduktion von Schilddrüsenhormonen, sondern auch zur Augenbeteiligung, typisch sind die hervorstehenden großen Augen (hervorgerufen durch eine Entzündung des Fettgewebes hinter dem Auge). Die Therapie der Schilddrüsenüberfunktion erfolgt durch s.g. Thyreostatika (Medikamente, die die Hormonproduktion der Schilddrüse reduzieren), durch Radiojod-Therapie oder durch eine Operation.
Chirurgische Therapie der Schilddrüsenerkrankungen
OP-Indikationen:
- Absolute OP-Indikation ist eine deutlich vergrößerte Schilddrüse mit mechanischer Behinderung und/oder Verdrängung der Luftröhre. Ebenso bei Verdacht auf Schilddrüsenkrebs (verdächtiges Punktat eines oder mehrerer Knoten), bei schnell wachsenden Knoten, bei heißen Knoten mit Schilddrüsenüberfunktion oder bei Autoimmunerkrankungen der Schilddrüse, wenn die konservative Therapie ausgeschöpft ist (Morbus-Basedow, Hashimoto-Thyreoiditis).
- Relative OP-Indikationen sind kosmetische Gründe.
Die Schilddrüsenoperation ist an einem s.g. „High-Volume-Zentrum“ (mehr als 150 Eingriffe pro Jahr) ein sicher durchgeführter Eingriff mit sehr niedriger Komplikationsrate:
- Postoperative Heiserkeit (1%), wobei die Heiserkeit in den meisten Fällen wieder verschwindet
- Nachblutungen (1%)
- postoperativer Kalziummangel (4%)
Bei der operativen Therapie entfernt man entweder eine Schilddrüsenhälfte oder, wenn notwendig, die ganze Schilddrüse. Die präoperative Diagnostik wird von einer nuklearmedizinischen Abteilung durchgeführt.
Sie besteht aus:
- klinischer Untersuchung
- Laboruntersuchung
- bildgebenden Maßnahmen mit Ultraschall-Untersuchung
- Szintigraphie
- eventuell Feinnadelpunktion (Gewebeprobeentnahme aus einem Knoten und Untersuchung auf krebsverdächtige Zellen).
Hernienchirurgie
Koloproktologie + Beckenboden
Analfissuren
Analfissuren entstehen meist durch ein Einreißen der Analhaut. Neben mechanischen Ursachen, wie beispielsweise bei der Stuhlentleerung oder bei Verstopfungen, gibt es noch weitere, seltene Ursachen. Bei unzureichender Behandlung können sie chronisch werden.
Analfissuren – Symptome
Analfissuren machen sich durch einen stechenden Schmerz während der Darmentleerung bemerkbar. Dieser Schmerz entsteht durch das Einreißen der Analhaut. Auch nach der Darmentleerung kann ein brennender, dauerhafter Schmerz bestehen bleiben.
Analfissuren – Diagnose
Der behandelnde Arzt diagnostiziert Analfissuren meist in der sogenannten Steinschnittlage. Das bedeutet, dass der Patient auf dem Rücken liegt. Die Knie sind angewinkelt und die Unterschenkel werden auf Stützen gelagert. Die Diagnose wird durch den Anblick und das Abtasten der betroffenen Stellen gestellt.
Analfissuren – Behandlung
Die Behandlung von Analfissuren erfolgt in erster Linie konservativ durch stuhlregulierende Maßnahmen und Sitzbäder sowie als lokale Behandlungsmaßnahme mit muskelent-spannenden Salbenpräparaten sowie der Botoxbehandlung. Abhängig vom Ausprägungsgrad der Analfissuren stehen auch hier verschiedene Behandlungs- und Operationsmöglichkeiten zur Verfügung.
Die Behandlungs- und Operationsmöglichkeiten:
- Fissurektomie nach Gabriel (in Narkose)
- Resektion mit analer Lappenplastik
- Laterale partielle interne Sphinkterotomie nach Parks/Notaras
- Lasertherapie
Analabzesse
Ein Analabszess stellt eine abgekapselte Ansammlung von Eiter im Bereich des Enddarmes dar. Abszesse können an verschiedenen Stellen am Enddarm auftreten. Die Ursache ist in der Regel eine Entzündung der sogenannten Afterdrüsen, die zwischen den beiden Schließmuskeln eingebettet liegen.
Es handelt sich bei einem Abszess um eine ernsthafte Erkrankung, da von dort aus Krankheitserreger in die Blutbahn gelangen und eine schwere Infektion des gesamten Körpers verursachen können.
Als Folgeerscheinung eines Analabszesses bleibt in vielen Fällen eine Analfistel zurück. Die Analfistel ist ein Gang, der vom inneren des Darms oder des Analkanals zur Haut führt. Dabei können die Fisteln vielfältig verlaufen: innenseitig entlang des inneren Schließmuskels oder auch durch den Schließmuskel.
Analabzesse – Symptome
Analabszesse treten als sehr schmerzhafte entzündliche Schwellungen rund um die Region des Anus auf. Häufig haben sie ihren Ursprung in den Duftdrüsen (Proktodealdrüsen) im Schließmuskelzwischenraum.
Analabzesse – Diagnose
Die Diagnose eines Analabzesses wird in der Regel anhand der Gesamtheit der Symptome gestellt. In seltenen Fällen ist ein endoskopischer Ultraschall (Endosonographie) oder eine Schnittbilddiagnostik (CT, MRT, Ultraschall usw.) notwendig.
Analabzesse – Behandlung
In unserer Abteilung bieten wir zahlreiche Operationsmethoden an. Gemeinsam mit dem Patienten wird je nach Erkrankung ein Konzept zur Versorgung des Analabzesses erarbeitet. Dabei muss berücksichtigt werden, dass es trotz operativer Versorgung zu späterem Zeitpunkt zum Wiederauftreten von Analabzessen auch an anderen Stellen kommen kann.
Als Behandlung wird eine frühzeitige Operation empfohlen, die zur Entlastung der Schwellung beiträgt. Nach der Operation wird eine offene Wundbehandlung eingeleitet. Dies bedeutet, dass die Wunde nach der Operation nicht geschlossen wird, da sonst das Risiko einer erneuten Entzündung sehr hoch ist.
Analfisteln
Bei einer Fistel handelt es sich um eine röhrenförmige Verbindung, die sich als einzelner Gang oder als verzweigtes Netzwerk zwischen verschiedenen Organen oder Gewebeschichten ausbreitet. Eine Analfistel ist ein durch Entzündung veränderter, schlauchförmiger Gang im Bereich des Rektums. Analfisteln entwickeln sich aus chronischen Entzündungen des unteren Teils des Rektums (Anorektums). In der Regel stammen sie aus entzündeten Duftdrüsen (Proktodealdrüsen) und sind nicht selten wurzelartig verzweigt. Sie finden ihre stärkste Ausprägung in der hinteren Analgegend und verlaufen durch den inneren und äußeren Schließmuskel.
In seltenen Fällen gehen Analfisteln vom Mastdarm aus. Hierbei liegt die Ursache meistens in einer chronisch entzündlichen Darmerkrankung wie beispielsweise Morbus Crohn und der Crohn-Colitis. Sie treten aber auch bei der Dickdarmerkrankung Divertikulitis, nach Operationen am Rektum sowie nach gynäkologischen oder urologischen Operationen auf. Hierbei kann es auch Fistelverbindungen zur Vagina oder harnableitenden Organen geben.
Analfisteln – Symptome
Betroffene bemerken Analfisteln erst, wenn Probleme bei der Darmentleerung auftreten und die Fistel aufgrund der Entzündung schmerzhaft anschwillt. Es kommt zur Abszessbildung mit Spannungsschmerzen, lokalem Druckschmerz und Krankheitsgefühl. Später tritt ein dauerhafter Ausfluss von übelriechendem Sekret auf.
Analfisteln – Diagnose
Im Rahmen der Diagnostik findet der behandelnde Proktologe die Fistelöffnungen mithilfe einer Sonde. Hierbei wird der Analkanal mit einem Proktoskop – dabei handelt es sich um ein kleines Röhrchen – untersucht. Auch ein Drucktest des Analkanals (die sogenannte Sphinktermanometrie) ist Bestandteil der Diagnostik vor der operativen Behandlung. Mit Hilfe eines 3D-Ultraschalls lassen sich Fistelgänge häufig gut erkennen. Sollte es weitere unklare Befunde geben, kann zusätzlich ein MRT angeordnet werden.
Analfisteln – Behandlung
Eine Analfistel wird vom Proktologen bzw. Chirurgen vollständig entfernt oder mit dem Laser „FiLaC“ versiegelt. Die ableitende Wunde wird nach außen offengelassen und muss aus der Tiefe heraus heilen, da sonst das Risiko einer erneuten Entzündung oder einer Abszessbildung sehr hoch ist.
Dr. med. Driouch bietet zahlreiche Operationsmethoden an. Gemeinsam mit den Patienten wird je nach Ausmaß der Erkrankung ein individuelles Konzept zur Fistelbehandlung erarbeitet. Dabei muss berücksichtigt werden, dass es trotz operativer Versorgung zum Wiederauftreten von Fisteln kommen kann.
Analmarisken
Analmarisken sind Hautfalten oder Zipfel, die in der Analgegend zu finden sind. Sie können klein sein oder als große Hautlappen auftreten. Im Gegensatz zu den Hämorrhoiden füllen sie sich nicht beim Pressen während der Darmentleerung. Ursache können frühere Analvenenthrombosen oder chronische Einrisse der Analhaut (Fissuren) sein.
Analmarisken – Symptome
Analmarisken sind in der Regel harmlos und lösen nur in seltenen Fällen Beschwerden aus. Analmarisken werden erst dann zu einem Risiko für die Gesundheit, wenn sie die Analhygiene beeinträchtigen. Denn aufgrund von mangelnder Analhygiene kann es zu Infektionen mit Pilzen oder Bakterien kommen, die wiederum Symptome wie Brennen oder Juckreiz auslösen können. Auch Entzündungen im Afterbereich sind mögliche Folgen. Diese sind ebenfalls mit Brennen und Juckreiz verbunden und können sich zudem durch Schmierblutungen zeigen.
Analmarisken – Diagnose
Der behandelnde Arzt diagnostiziert Analmarisken meist in Seitenlage oder in der sogenannten Steinschnittlage. Das bedeutet, dass der Patient auf der linken Seite liegt oder auf dem Rücken liegt. Bei der Rückenlage sind die Knie angewinkelt und die Unterschenkel werden auf Stützen gelagert. Die Diagnose wird durch den Anblick und das Abtasten der betroffenen Stellen gestellt.
Analmarisken – Behandlung
Analmarisken müssen in der Regel nicht chirurgisch entfernt werden. Welche medizinische Behandlung angemessen ist, muss im Einzelfall vom behandelnden Arzt festgestellt werden, da Marisken eine optimale Analhygiene erschweren und Auslöser für Juckreiz und anale Ekzeme sein können.
Analvenenthrombose
Analvenenthrombosen entstehen durch ein spontan auftretendes Blutgerinnsel in den oberflächlichen analen Venen. Sie treten in Form von kleinen, meist blauen Knoten außerhalb des Anus auf. Auslöser können der Wechsel der Stuhlkonsistenz, Sitzen auf kalten Untergründen, körperliche Anstrengung, Schwangerschaft sowie hormonelle Einflüsse sein. Meist treten sie plötzlich auf, selten sind mehrere Knoten gleichzeitig vorhanden.
Analvenenthrombose – Symptome
Bei einer Analvenenthrombose treten Symptome in Form von kleinen, meist blauen Knoten am Ausgang des Anus in Erscheinung. Diese Knoten sind prall und äußerst schmerzempfindlich. Die Betroffenen sind meist nicht mehr in der Lage zu sitzen, da der Schmerz zu groß ist.
Analvenenthrombose – Diagnose
Die Diagnose einer Analvenenthrombose wird vom behandelnden Proktologen durch den Anblick und das Abtasten des Afters gestellt.
Analvenenthrombose – Behandlung
Meist lindert eine konservative Behandlung mit schmerzstillenden Salben und gegebenenfalls lokaler Kühlung die Schmerzen. Außerdem sollte der Stuhlgang reguliert werden. Weiterhin können zur Schmerzbewältigung Schmerzmittel verabreicht werden. Der akute Schmerz klingt meistens bereits nach 3-5 Tagen ab. Nur selten ist eine Operation notwendig. Die Analhygiene sollte für einige Wochen durch Abduschen mit Wasser erfolgen. Nach 3-4 Wochen kommt es in der Regel zum kompletten Rückgang des Knotens. Eventuell bleiben Analmarisken in Form von Hautlappen übrig. Ein Eingriff ist bei Nichtansprechen der konservativen Therapie möglich und findet unter Narkose statt. Hierbei erfolgt eine komplette Entfernung des Knotens.
Darmvorfall (Rektumprolaps)
Bei einem Darmvorfall (Rektumprolaps) handelt es sich um das Hervortreten von Darmschleimhaut aus dem After. Der Darmvorfall ist häufig die Folge einer chronischen Verstopfung. Nicht selten ist sie kombiniert mit einer Hernie oder einer chronischen Entzündung des Dickdarms (Sigmoiditis), die auf das Rektum drückt. Der Darmvorfall wird unter dem Begriff des obstruktiven Defäkationssyndroms zusammengefasst, das als Entleerungsstörung des Darms gilt.
Darmvorfall – Symptome
Die Symptome bei einem Darmvorfall können vielfältig oder kombiniert auftreten. Nicht selten kommt es zu einer chronischen Stuhlverstopfung des Darms (Obstipation) in Kombination mit Stuhlinkontinenz und dem Gefühl der unvollständigen Stuhlentleerung. Begleitend kommt es zu Stuhlschmieren und Juckreiz rund um die Analgegend. Weiterhin können Schmerzen in der Analgegend sowie Blut- und Schleimauslagerungen auf dem Stuhl auftreten. Durch die chronische Belastung der Analhaut kann es zu Ekzem- oder Geschwürbildungen kommen.
Darmvorfall – Diagnose
Die Diagnose Darmvorfall kann neben der Dokumentation der Krankheitsgeschichte (Anamnese) und der proktologischen Basisuntersuchung durch eine Ultraschalluntersuchung, eine Röntgenuntersuchung der Stuhlentleerung oder einen Kolonkontrasteinlauf gestellt werden. Bei Letzteren wird ein Kontrastmittel in den Enddarm eingeführt. Dieses dient der verbesserten Darstellung des Dickdarms auf den Röntgenaufnahmen.
Darmvorfall – Behandlung
Die konservativen Maßnahmen verzögern ein Fortschreiten der Erkrankung. Dabei werden individuell Therapiepläne erstellt, diese beinhalten unter anderem eine Ernährungsberatung, Verhaltenstraining, Toilettentraining, Sport und körperliche Aktivität, Beckenbodentraining und Elektrostimulation.
Außerdem gibt es verschiedene Operationsverfahren, die durch den Anus (peranal) oder durch die Bauchhöhle (transabdominal) durchgeführt werden. Es handelt sich hierbei um Verfahren bei denen Teile des Darms entfernt oder fixiert werden. Welches dieser Verfahren geeignet ist, kommt auf den Gesamtzustand des Patienten an. Hierbei spielen Leidensdruck, Voroperationen oder kombinierte Veränderungen eine wichtige Rolle. Manchmal bietet es sich an von peranal sowie transabdominal zweizeitig – in zwei zeitlich voneinander getrennten Phasen – vorzugehen. Die transabdominale Vorgehensweise erfolgt, wenn dies möglich ist, mithilfe eines OP-Roboters.
Rektosigmoidresektionsrektopexie
Wenn der Mastdarm des Patienten zu lang ist, und dies die Ursache für den Darmvorfall ist, kann eine Rektosigmoidresektion Abhilfe schaffen. Bei dieser Operation wird das zu lange Stück vom Mastdarm während einer Bauchspieglung (Laparoskopie) herausgeschnitten und der Darm gegen ein Abrutschen nach unten fixiert. Dies erfolgt laparoskopisch oder mithilfe eines OP- Roboters. Hervorzuheben ist, dass unsere Klinik eine der wenigen europaweit ist, die beim Bergen des Darmes keinen Bergeschnitt machen. Die Bergung erfolgt von anal und erspart den Patienten einen zusätzlichen Bauchschnitt. Diese Methode ist von Dr. Driouch, dem Chefarzt unserer chirurgischen Abteilung, entwickelt worden.
Beim Enddarm handelt es sich um das beim Menschen rund 16 cm lange Ende des Dickdarms. Dieses endet im After. Der Enddarm gliedert sich in zwei Partien: den Mastdarm (Rectum) und den Analkanal, der durch einen inneren Schließmuskel (Musculus sphincter ani internus) abgetrennt wird. Im Mastdarm wird der Darminhalt bis zur Entleerung gespeichert.
Die Proktologie ist ein Fachgebiet innerhalb der Viszeralchirurgie, das sich mit der Diagnostik und Behandlung von Erkrankungen des Enddarms und Afters beschäftigt. Auch heutzutage sind proktologische Erkrankungen noch immer ein Tabuthema, obwohl sie zu den am häufigsten auftretenden Krankheitsbildern gehören und die Lebensqualität der Betroffenen oft erheblich einschränken. Personen mit Beschwerden sollten sich deshalb nicht scheuen, einen Spezialisten aufzusuchen, damit eine mögliche Erkrankung rechtzeitig diagnostiziert und behandelt werden kann.
Bei vielen proktologischen Krankheiten sind die Beschwerden uncharakteristisch. Das bedeutet, dass sie zunächst keiner bestimmten Krankheit zugeordnet werden können. Deshalb bedarf es zur Diagnose und gezielten Behandlung einer Untersuchung beim Spezialisten. In unserem Beckenbodenzentrum werden Ihre Erkrankungen und Belange unter Spezialisten verschiedener Abteilungen intensiv besprochen und individuelle Therapien diskutiert.
Jeder Mensch besitzt Hämorrhoiden. Dabei handelt es sich um ein Gefäßgeflecht oberhalb der Schließmuskulatur. Zusammen mit dem Schließmuskel verhindern Hämorrhoiden einen unkontrollierten Austritt von Stuhl, Flüssigkeiten und Gas. Hämorrhoiden können sich vergrößern und in Form von Hämorrhoidalknoten sicht- und tastbar hervortreten. Neben einer genetischen Veranlagung fördert eine überwiegend sitzende Arbeits- und Lebensweise die Entstehung von Hämorrhoiden. Auch eine chronische Verstopfung des Darms (Obstipation) sowie Übergewicht können zu Hämorrhoiden führen. Von einem Hämorrhoidalleiden wird immer dann gesprochen, wenn durch Hämorrhoidalknoten Beschwerden auftreten.
Hämorrhoiden – Symptome
Am häufigsten treten bei einem Hämorrhoidalleiden Blutungen beim oder nach dem Stuhlgang auf. Diese können unterschiedlich stark sein und spontan nach Wochen oder Monaten verschwinden. Sie sind selten lebensbedrohlich. Ein weiteres Symptom ist der Kontrollverlust über eine adäquate Schließfunktion des Analkanals. In Folge dessen kann es zu Nässen und Stuhlschmieren sowie stuhlverschmutzter Wäsche kommen. Die Feuchtigkeit kann die umgebende Haut irritieren und zu Juckreiz führen. Je nach Größe der Hämorrhoidalknoten können diese hervortreten und sich dann entweder spontan zurückziehen oder manuell zurückgedrückt werden.
Hämorrhoiden – Diagnose
Erstes Mittel der Diagnose ist die Anamnese. Hierbei erkundigt sich der behandelnde Arzt – oftmals ist dies der Hausarzt – nach der Krankengeschichte des Patienten und möglichen Symptomen für Hämorrhoiden. Interessant sind für ihn beispielsweise Verdauungsbeschwerden oder Probleme beim Stuhlgang. Im nächsten Schritt erfolgt eine Tastuntersuchung. Dabei kann der Experte Veränderungen wie Entzündungen diagnostizieren. In manchen Fällen sind Hämorrhoiden schon mit bloßem Auge sichtbar. Manchmal sind leicht vergrößerte Hämorrhoiden nicht direkt erkennbar oder zu ertasten. Aus diesem Grund nimmt der Arzt meist noch eine genauere Untersuchung des Analkanals (Proktoskopie) oder des Enddarms (Rektoskopie) vor.
Hämorrhoiden können je nach Ausprägung eingeteilt werden:
Hämorrhoiden – Klassifikation
Es wird nach 4 Graden unterschieden (nach Goligher) | |
Hämorrhoiden 1. Grades | Nur durch eine genaue Untersuchung des Analkanals (Proktoskopie) zu erkennen |
Hämorrhoiden 2. Grades | Drücken sich beim Stuhlgang heraus und ziehen sich spontan zurück |
Hämorrhoiden 3. Grades | Drücken sich heraus und ziehen sich nicht spontan zurück, sie können allerdings manuell zurückgedrückt werden |
Hämorrhoiden 4. Grades | Wulstige Knoten, die nicht zurückgedrückt werden können |
Hämorrhoiden – Behandlung
Die rein medikamentöse Behandlung in Salben- oder Tablettenform lindert die Symptome, jedoch nicht die Ursache des Hämorrhoidalleidens. Sie kommen zum Einsatz bei Begleiterscheinungen, wie beispielsweise Entzündungen. Die Ursachenbehandlung sollte daher immer zusätzlich erfolgen. Dazu gehören unter anderem: Stuhlregulierung durch erweichende Maßnahmen, Vermeidung von Pressen beim Stuhlgang, Ernährungsumstellung und Vermeidung längerer Sitzungen auf der Toilette. Zudem wird Betroffenen geraten, sich nicht mit den Symptomen zu quälen, sondern einen Spezialisten für Enddarmerkrankungen, einen Proktologen, aufzusuchen. Bei einem Hämorrhoidalleiden, das konservativ behandelt zu keiner Besserung geführt hat, ist heutzutage ein umfangreiches Portfolio an Techniken vorhanden, um diese schonend operativ zu behandeln. Dies erfolgt Stadien abhängig, nach Dringlichkeit und individuell auf den Patienten zugeschnitten.
Invasive und operative Behandlung nach Ausprägungsgrad | ||
Hämorrhoiden 1. Grades
| Sklerosierungsbehandlung
| + Stuhlregulierung/ Ernährungsumstellung/ Verhaltenstherapie |
Hämorrhoiden 2. Grades | Gummiringligatur Hämorrhoidalarterienligatur („HAL“)
| |
Hämorrhoiden 3. Grades | Nicht resezierende Verfahren Hämorrhoidalarterienligatur („HAL“) Rectoanal repair („RAR“) Laserbehandlung Resezierende Verfahren Nach Milligan- Morgan in Hämostasetechnik mit BiCLamp Nach Ferguson in Hämostasetechnik mit BiCLamp Nach Parks in Hämostasetechnik mit BiCLamp Stapler Hämorrhoidopexie nach Longo STARR- OP Trans- STARR | |
Hämorrhoiden 4. Grades | Resezierende Verfahren ggf. in Kombination mit Versieglungstechniken | |
Mit großer Expertise und breit gestreuten Behandlungsmöglichkeiten kann individuell und zielorientiert die optimale Behandlung für jeden Patienten gefunden werden. Das Behandlungsportfolio bietet folgende Möglichkeiten:
Hämorrhoidenbehandlung – Resektionshämorrhoidopexie nach Longo im Stapler Verfahren
Ein Stapler (Rundschneide- und Klammer-Gerät) wird bei dieser Methode in den After eingeführt. So kann das vorgefallene Gewebe zurückgeschoben werden. Mithilfe einer zuvor gelegten Naht wird überschüssiges Gewebe in den nun zugänglichen Hohlraum innerhalb des Gerätes gezogen. Sobald der Proktologe das Gerät wieder schließt, wird ein etwa 3 cm breiter Ring der Schleimhaut ausgestanzt. Der Stapler hinterlässt eine Doppelreihe Titanklammern, die die unterhalb verbliebenen Hämorrhoiden-Polster und die Analhaut wieder zurück an ihre natürliche Position bringt. Die schmerzempfindlichen Bereiche werden nicht beeinträchtigt.
Rektozele stellt eine Ausbuchtung der Rektumwand meist nach ventral zur Vagina als „ventrale Rektozele“ dar. Selten finden sich Ausbuchtungen nach hinten oder zur Seite. Bei der Rektozele kommt es zur Ausweitung des Septums vaginale. Sie führt zu Stuhlentleerungsstörungen.
Darmvorfall/ Rektumprolaps ist eine teleskopenartige Einstülpung aller Wandschichten des Rektums nach innen (Intussuszeption) als innerer Rektumprolaps oder als teleskopenartige Ausstülpung/ Vorfall vor den Anus (äußerer Rektumprolaps). Er stellt häufig einen Folgezustand einer chronischen Verstopfung dar. Der Rektumprolaps kann durch einen Ventilmechanismus zu Stuhlentleerungsstörungen und später zu Stuhlinkontinenz führen.
Die Symptome können vielfältig oder kombiniert auftreten. Nicht selten kommt es zu Verstopfung in Kombination mit Stuhlinkontinenz und dem Gefühl der unvollständigen Stuhlentleerung. Begleitend kommt es zu Stuhlschmieren und analen Juckreiz. Weiterhin können anale Schmerzen, Blut- und Schleimauflagerungen auf dem Stuhl auftreten. Durch die chronische Belastung der analen Haut kann es zu Exzembildungen und Ulzerationen kommen. Neben der Anamnese und der proktologischen Basisuntersuchung stellen die Endosonographie, die Rö- Defäkographie, der Kolonkontrasteinlauf sowie ggf. MRT- Defäkographie eine diagnostische Ergänzung dar.
STARR- Operation/- Contour- Transtar- Operation
Bei fehlendem Erfolg der nichtoperativen Therapie bei Entleerungshindernissen durch Rektozele oder Darmvorfall können diese durch eine STARR-Operation behandelt werden. STARR (stapled transanal rectal resection) ermöglicht die Entfernung eines Mastdarmteils mit einem zirkulären Klammernahtgerät durch den After. Das Grundprinzip der STARR-Operation besteht in der Entfernung von Anteilen der Mastdarmwand, die sich störend bei der Stuhlentleerung einstülpen. Dabei wird ein Klammernahtinstrumentarium verwendet, das durch den Darmausgang eingeführt wird und somit eine Operation ohne äußeren Schnitt bzw. Zugang durch die Bauchhöhle ermöglicht. Die Darmvorbereitung erfolgt analog zur OP nach Milligan-Morgan. Der Eingriff erfordert eine Allgemein- oder rückenmarksnahe Anästhesie und einen stationären Aufenthalt von 2-3 Tagen. Für den Erfolg der STARR-OP sind neben der korrekten Indikationsstellung die Expertise des Operateurs, gute Kenntnisse der Anatomie und Erfahrung in transanalen Operationen wichtige Voraussetzungen. Bei großem Darmvorfall kommt die STARR-OP an ihre Grenzen.
Die Contour- Transtar- Operation ist eine methodische Weiterentwicklung der STARR- Operation zur Behandlung eines äußeren Darmvorfalls (Rektumprolapses). Es wird ein offen gebogenes Klammernahtgerät verwendet, das ermöglicht, einen großen Darmvorfall zu durchtrennen und zu anastomosieren.
Ob die STARR-Operation oder ihre Weiterentwicklung (Transtar™-OP) indiziert ist, um mit Aussicht auf Erfolg und vertretbarem Risiko die Beschwerden der Patienten zu beheben, muss im Einzelfall entschieden werden.
Hämorrhoidenbehandlung – Resektion in Hämostasetechnik mit BiClamp
Bei der Hämorrhoidenresektion mit Hämostasetechnik mit BiClamp handelt es sich um ein minimal-invasives Operationsverfahren, bei dem mit Klemmen gearbeitet wird. Hierbei wird das Hämorrhoidalgewebe gefasst, abgetrennt und die Wunden gleichzeitig verschweißt.
Hämorrhoidenbehandlung – HAL / RAR (Hämorrhoidenarterienligatur mit Rekto-Analer-Raffung)
Die Hämorrhoidalarterienligatur mit Recto-Analer-Raffung ist eine moderne, schmerzarme Behandlungsmethode bei Hämorrhoiden. Symptome und Erkrankung können mit diesem operativen Verfahren sanft und effektiv behandelt werden.
Bei der HAL-Operationsmethode hat der Chirurg die Möglichkeit, die Schlagader, die die Hämorrhoide mit Blut versorgt, minimal-invasiv zu finden und mithilfe einer Naht zu verschließen. Dies geschieht im Rahmen einer Mastdarmspiegelung mit einem Ultraschall-Detektor.
Das RAR-Verfahren ist eine Weiterentwicklung der HAL-Methode. Bei diesem Verfahren werden die von der Hämorrhoide betroffenen Schleimhautbezirke mit einem speziellen Instrument mithilfe einer Ultraschall-Doppler-Kontrolle gerafft. Die Symptome werden somit beseitigt.
Hämorrhoidenbehandlung – Segmentale Hämorrhoidenresektionen (Milligan-Morgan, Fergusson, Parks)
Mit einer Hämorrhoidektomie ist die operative Entfernung von Hämorrhoiden gemeint. Bei der Milligan Morgan-Methode werden drei hämorrhoidale Knoten durch den Anus nach außen gezogen. Hierfür verwendet der Chirurg eine Klemme. Nach der Abtrennung des Hämorrhoidengewebes wird der Knoten mit dem Diathermiemesser oder in Hämostasetechnik mit BiCLamp abgetragen. Die Wunde wird im Anschluss nicht vernäht, sondern offengelassen.
Bei der Fergusson-Methode wird die Wunde im Gegensatz zur Milligan-Morgan-Behandlung nach dem Abtragen des Knotens mit einer fortlaufenden Längsnaht geschlossen.
Ein weiteres Verfahren ist die Parks-Methode. Hierbei wird am Knoten mit einem Y-förmigen Schnitt das darunterliegende Hämorrhoidalgewebe freigelegt. Nach der Entfernung des Polstergewebes werden die Wundränder T-förmig wieder vernäht.
Gummirinligatur (nach Barron)
Mittelgroße Hämorrhoidalknoten Grad II werden mit kleinen Gummiringen abgebunden. Diese Maßnahme ist in der Regel schmerzfrei. Nach wenigen Tagen fallen die Gummiringe mit den abgebundenen Hämorrhoidalknoten zusammen meist unbemerkt ab. Eine kleine innere Wunde, die bei diesem Vorgehen entstanden ist, verheilt nach wenigen Wochen ab. In der Heilungsphase kann es zu kleineren, harmlosen Blutabgängen kommen. In der Regel können hierdurch die Beschwerden behoben werden. Diese Behandlungsform hat leider nur einen temporären Effekt von einigen Monaten, selten über Jahre und muss wiederholt werden. 2-4 solcher Behandlungen werden normalerweise im Abstand von 6 Wochen ambulant durchgeführt.
Laserbehandlung
Die Laserbehandlung stellt eine alternative und schonende Methode zu anderen Operationsmethoden dar. Ein wesentliches Kriterium ist, dass diese schmerzarm durchführbar ist. In Narkose wird kontrolliert über eine Lasersonde Energie abgegeben. Dies führt bei Hämorrhoiden zum Schrumpfen der Hämorrhoidalknoten und zu fibrotischem Umbau des Hämorrhoidalgewebes. Dabei wird die LHP- Sonde (Laser Hämorrhoidoplastie) durch kleine perianale Öffnungen in die Hämorrhoidalknoten vorgeschoben und dosierte Energie appliziert. Eine Verbesserung wird unmittelbar postoperativ vernommen. Da der Fibrosierungsakt über einige Wochen abläuft, ist ein optimales Ergebnis nach einigen Wochen zu erwarten.
Anwendung findet die Lasertherapie in der proktologischen Behandlung neben der Hämorrhoidenbehandlung auch in der Fisteltherapie (FiLaC). Die Besonderheit für die Fisteltherapie ist, dass beim Verschluss des Fistelganges der Schließmuskel geschont wird und das Risiko einer Inkontinenz gesenkt wird.
Die Steifbeinfistel, fachsprachlich Sinus pilonidalis, ist eine häufig auftretende Erkrankung der Gesäßzwischenfalte (Rima ani). In Deutschland leiden etwa 26 von 100.000 Einwohnern unter Steifbeinfisteln. Vor allem junge Männer und Frauen sind betroffen. Eine genaue Ursache der Erkrankung ist bis heute nicht eindeutig geklärt. Man geht davon aus, dass sich kleine Haarfollikel (Strukturen, die die Haarwurzel umgeben) unter der Haut entzünden und einen Abszess bilden. Diese heilen ab, in dem sie sich über eine Hautöffnung entleeren. Über diese gelangen wiederrum abgefallene Körperhaare in die Haut und werden aufgrund der Ausrichtung der Haarschuppen, die wie kleine Widerhaken wirken, in die Tiefe gedrückt. Es bildet sich eine Fistel, die sich mit Schleimhaut auskleidet und daher nicht mehr abheilt. Es kommt zu immer wieder auftretenden Entzündungen, Abszessbildungen und chronischen Sekretionen, also einer chronischen Fistelbildung.
Steißbeinfistel – Symptome
Die Beschwerden von Steißbeinfisteln sind abhängig von der Ausprägung und unterscheiden sich dementsprechend vom Erscheinungsbild. Die asymptomatische Form ist durch einen oder mehrere reizlose Gänge in der Gesäßzwischenfalte gekennzeichnet und wird nur zufällig entdeckt. Die akute Form tritt als Pilonidalabszess auf, also als eine Fistel, die durch eine Entzündung oberhalb der Gesäßzwischenfalte entsteht und macht sich durch Schwellung und Schmerzen bemerkbar. Im chronischen Stadium leiden die Patienten unter permanenten oder wiederkehrenden Absonderungen von serös-eitrigen Flüssigkeiten aus den Gängen. Es können auch immer wiederkehrende Abszesse auftreten.
Steißbeinfistel – Diagnose
Die Steißbeinfistel wird mittels einer Blickdiagnose erkannt. Außerdem wird auch eine Erhebung der Krankheitsgeschichte (Anamnese) durchgeführt. Selten sind Schnittbilduntersuchungen oder eine Ultraschalldiagnostik notwendig.
Steißbeinfistel – Behandlung
Eine Steißbeinfistel heilt durch konservative Behandlungsmaßnahmen eher selten ab. Deshalb wird eine operative Behandlungsmethode empfohlen.
Es existieren verschiedene Therapieverfahren, die sowohl bei der Fistelbildung an der Analrinne (Pilonidalsinus) als auch bei der Fistelbehandlung der Steißbeinfistel zur Anwendung kommen. Alternativ zur Entfernung und sekundären Wundbehandlung, die mehrere Wochen der Wundheilung in Anspruch nimmt, gibt es Verfahren, bei denen der Wunddefekt unmittelbar plastisch abgedeckt wird. Diese Versorgung erfolgt im Sinne der Limberg´schen Rautenplastik oder der Karydakis-Plastik.
Außerdem wird bei unkomplizierten Fällen die Durchführung eines minimal-invasiven OP-Verfahrens – der sogenannten Pit picking-Methode empfohlen. Hierbei werden die mit Epithel ausgekleideten Fistelöffnungen („pits“) über eine Strecke von wenigen Millimetern ausgeschnitten („herausgepickt“) und ein 1-2 Zentimeter langer Einschnitt zur Entlastung der Abszesshöhle durchgeführt. Alternativ ist eine Behandlung mit einem Laser möglich. Diese Behandlung erfolgt unter Narkose. Der Vorteil einer Laserbehandlung liegt unter anderem darin, dass die Wundfläche klein gehalten wird und diese Therapieform bei nichtansprechen oft wiederholt werden kann.
Sollte eine ausgeprägte Steißbeinfistel vorliegen oder ein Rückfall erlitten werden, ist abhängig vom Befund und Wunsch des Patienten eine operative Entfernung oder ein plastischer Verschluss mit einer Methode nach Karydakis und Limberg möglich.
Dies wird individuell mit dem Patienten besprochen.
Entfernung des Gewebes
Sollte es zu einer Wiedererkrankung oder zu einer Ausprägung des Abszesses kommen, wird die erweiterte Entfernung des Gewebes (Exzision) mit anschließender Wundheilung empfohlen. Dies bedeutet eine Heilung der Wunde von außen nach innen. Ein erneutes Auftreten von Steißbeinfisteln ist dann sehr selten.
Entfernung des Gewebes nach Limberg und Karydakis
In ausgewählten Fällen kann bei einem ausgeprägten Abzess eine Entfernung des Gewebes mit plastisch rekonstruktiven Verschluss erfolgen. Mit der Karydakis-Methode wird die Wundfläche verschoben und verschlossen, sodass eine offene Wundbehandlung nicht notwendig ist. Die Kontur des Gesäßes wird dadurch nur gering verändert.
Ein alternatives Verfahren bildet die Limberg-Rautenplastik. Diese wird bei mehrfach voroperierten Patienten angewendet, die aufgrund des Narbenbildes bereits schmerzhafte Veränderungen aufweisen. Hierbei wird die erkrankte Haut und Unterhaut durch gesunde Gesäßhaut und Unterhautfettgewebe ersetzt. Wiedererkrankungen (Rezidive) treten nur vereinzelt auf.
Fadendrainage (Gummi-Loop)
Bei der Fadendrainage wird ein Kunststoffzügel durch den Fistelgang gezogen und außen verknotet. Die wichtigste Funktion der Fadendrainage liegt in der Vorbereitung der Fistel vor einer späteren Operation, wenn im Rahmen einer Abszessoperation eine eindeutige Fistel nachgewiesen wurde.
Entscheidend ist eine vom erfahrenen Enddarmspezialisten (Proktologen) auf den individuellen Befund abgestimmte Behandlungsmethode und Nachbehandlung. Die Erkrankung ist nicht lebensbedrohlich. Sie kann aber einen wesentlichen Einfluss auf die Lebensqualität und den beruflichen und privaten Alltag des Patienten haben.
Stuhlinkontinenz bezeichnet den ungewollten Abgang von Stuhl und die fehlende Fähigkeit, seinen Stuhlgang oder Winde kontrolliert zurückzuhalten. Die Ausprägung der Stuhlinkontinenz und der psychische Druck, der auf den Patienten lastet, können stark variieren.
Stuhlinkontinenz – Ursachen
Ursachen der Stuhlinkontinenz sind sehr vielfältig. Sie reichen von Nervenkrankheiten wie beispielsweise Morbus Parkinson oder Multiple Sklerose, über erworbene Ursachen wie beispielsweise nach Traumata über Motilitätsstörungen des Darmes, chronischer Einnahme von Weichmachern, Infektionen, gestörte Reservoir Funktion des Mastdarmes, strahlenbedingte anatomische Veränderungen, bis hin zu Schließmuskelfunktionsstörungen.
Stuhlinkontinenz – Symptome
Stuhlinkontinenz wird nach den Rom-Kriterien als permanenter oder wiederkehrender, unkontrollierter Stuhlgang (>10ml) für mindestens einen Monat bei Patienten, die älter als drei Jahre sind, beschrieben.
Passive Inkontinenz | Unkontrollierter und unbemerkter Abgang von Stuhl, oft mit Verschmutzung der Unterwäsche |
Dranginkontinenz | Verkürzte Vorwarnzeit bis zum Aufsuchen der Toilette |
leichte Inkontinenzformen/ Überlaufinkontinenz | Stuhlschmieren bei einem Schleimhaut- und Rektumvorfall
|
Pseudo-Kontinenzstörung | Ausfluss aus Analfistel, Analfissur oder Schleimhaut- und Rektumvorfall |
Stuhlinkontinenz wird nach drei Graden unterschieden:
- Grad 1: Winde werden nicht zurückgehalten
- Grad 2: Flüssiger Stuhl wird nicht zurückgehalten
- Grad 3: Normaler Stuhl wird nicht zurückgehalten
Darüber zu sprechen, ist den Betroffenen oftmals sehr unangenehm. Daher leben viele Menschen meist jahrelang mit solchen Problemen, ohne sich jemandem mitzuteilen. Außerdem reden viele Betroffene selten mit einem Arzt über ihre Symptome, sodass die tatsächliche Anzahl derer, die an Darmschwäche leiden, nicht bekannt ist. Es kommt jedoch häufiger vor, als vermutet.
Stuhlinkontinenz – Diagnose
Neben der Dokumentation der Krankheitsgeschichte (Anamnese) steht eine große Auswahl an Untersuchungsverfahren zur Verfügung. Welches dieser Verfahren zum Einsatz kommt, wird im Einzelfall entschieden:
- Analmanometrie
- B-Bildsonographie
- Doppler-Endosonograpie
- 3-D-Endosonographie
- MRT-Defäkographie
- Rö-Defäkographie
- Kolon-KE
- Video-Proktoskopie
- Video-Rektoskopie
- Video-Sigmoidoskopie
Stuhlinkontinenz – Behandlung
Je nach Ursache und Grad der Stuhlinkontinenz bietet unsere chirurgische Klinik ein breites Spektrum an verschiedenen konservativen und operativen Behandlungsmöglichkeiten an.
Konservative Maßnahmen
Individuelle Therapiepläne
Als konservative Maßnahmen werden individuelle Therapiepläne erstellt. Diese beinhalten unter anderem eine Ernährungsberatung, Verhaltenstraining, Toilettentraining, Sport und körperliche Aktivität, Beckenbodentraining und Elektrostimulation. Ein gezieltes Training der Schließmuskulatur kann eine Verbesserung der Situation hervorrufen.
Muskeltraining und Elektrofeedback
Ist eine neurologische Ursache verantwortlich für die Stuhlinkontinenz, empfiehlt sich oftmals ein Muskeltraining oder Elektrofeedback. So werden die Muskeln schonend trainiert. Eine Operation ist meist nicht notwendig. Die Elektrostimulation erfolgt mit niedrig- oder mittelfrequentem Strom für 20 Minuten am Tag.
Biofeedback
Beim Biofeedback lernt der Patient, seine Schließmuskelspannung bewusst wahrzunehmen und zu steuern. Nach Platzieren eines kleinen Ballons im Analkanal spannt der Patient den Schließmuskel an. Über ein Signal wird angezeigt, wenn ein bestimmter Kneifdruck erreicht ist.
Verhaltenstherapie
Verhaltenstherapien und Patientenschulungen, insbesondere für Toilettenverhalten und Entleerungstechniken, wie beispielsweise das Pressen bei der Blasen- und Darmentleerung zu unterlassen oder das Hüftgelenk bei gut aufgestützten Füßen um 90 Grad anzuwinkeln, gehören ebenfalls zu den konservativen Behandlungsverfahren.
Quellmittel
Auch Quellmittel können die Konsistenz des Stuhlgangs festigen. Das Quellmittel wird zusammen mit der Nahrung aufgenommen und quillt im Magen und Darm auf. Es bindet Wasser und führt in niedrigen Dosen zu weichem Stuhl und in höheren Dosen zu Stuhleindickung.
Operative Behandlung
MR-Defäkografie
Sollten die konservativen Verfahren zu keinem Erfolg führen, muss eine weiterführende Diagnostik durchgeführt werden. In der Regel ist hierfür eine MR-Defäkografie notwendig. Hierbei wird ein spezielles Kontrastmittel über den After eingeführt, um den Ablauf der Stuhlentleerung darzustellen. Diese dynamische Untersuchung hilft, die Problematik der Stuhlentleerung besser einzugrenzen.
Bauchspiegelung (Laparoskopie)
Je nach Befund ist eine Operation eine Möglichkeit, die Entleerungsstörung zu beheben. Die Operation umfasst verschiedene Techniken, die entweder in der Gegend rund um den Anus (perianal) oder durch den Anus (peranal) durchgeführt werden. Auch die Bauchspiegelung (Laparoskopie) zählt zu den Operationstechniken, bei denen es das Ziel ist, den Darm zu raffen. (Lifting des Enddarms).
Sakralnervenmodulation
Neben den vielfältigen perianalen und peranalen sowie laparoskopischen Operationstechniken zur Verbesserung der Stuhlinkontinenz, setzt unsere chirurgische Klinik außerdem gezielt die Sakralnervenmodulation ein. Bei diesem Behandlungsverfahren kann durch schwache elektronische Impulse an den sakralen Spinalnerven im unteren Rückenmark die natürliche Funktionalität der Blase und auch des (End-) Darms wiederhergestellt werden. Hierfür wird ein Implantat eingesetzt. Dieses Implantat ist mit einem Herzschrittmacher vergleichbar.
Darmspülung
Bei der antergraden Spülung wird der komplette Darm ausgespült. Bei der retrograden Darmirrigation wird von anal der Darm mit Hilfe eines Spülsystems täglich gespült und erleichtert somit die Defäkation.
Künstlicher Darmausgang (Stoma)
Sollte der Patient auf keine der oben genannten Behandlungen ansprechen, kann die Anlage eines permanenten künstlichen Darmausgangs, dem sogenannten Stoma, Abhilfe schaffen. In vielen Fällen kann ein künstlicher Darmausgang bei pflegebedürftigen Patienten mit hochgradiger Stuhlinkontinenz die Pflegesituation erleichtern.
Kolorektale Karzinomchirurgie (Darmkrebs)
Wir sind Mitglied im Westdeutschen Darm-Centrum (WDC).
Als Rektumkarzinome werden bösartige Veränderungen des Enddarms bezeichnet. Sie treten zwischen der Linea dentata, einer wellenförmigen Linie ca. 2 Zentimeter oberhalb des Afters, und dem rektosigmoidalen Übergang, bis zu 16 Zentimeter oberhalb des Anus, auf.
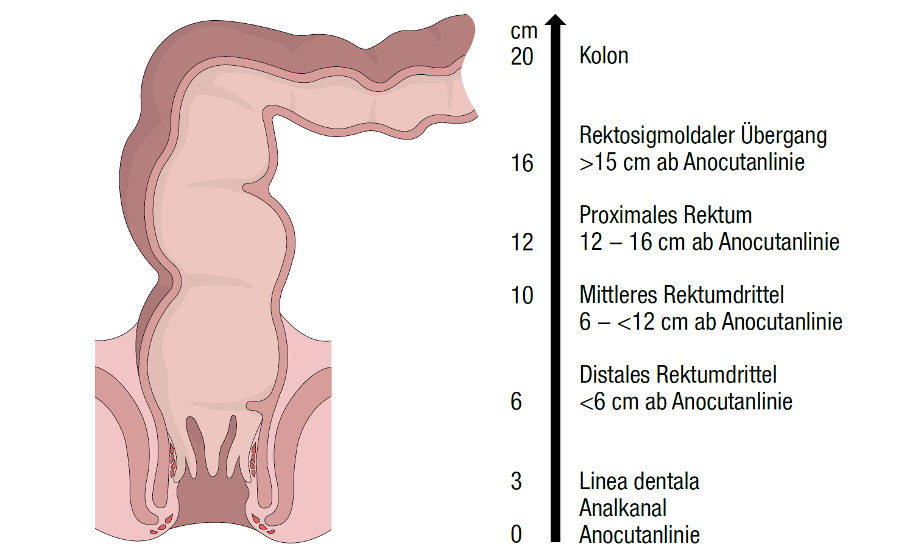
Häufig entwickeln sich diese Tumore aus vorhandenen Schleimhautwucherungen, sogenannten Polypen. Sie können sowohl genetisch bedingt sein, als auch durch äußere Einflüsse verursacht werden. Risikofaktoren für Rektumkarzinome sind Tabakkonsum, Alkoholkonsum, chronisch entzündliche Darmerkrankungen, ein Alter von über 40 Jahren oder eine fett- und fleischreiche Ernährung sowie Übergewicht.
Rektumkarzinom – Symptome
Häufige Symptome eines Rektumkarzinoms sind Blut im Stuhl, eine Veränderung des Stuhls wie ein Wechsel der Häufigkeit und Konsistenz zwischen Verstopfung und Durchfällen. Manchmal tritt Fieber, Nachtschweiß, Gewichtsverlust, Leistungsminderung, Müdigkeit und Blutarmut auf. Diese Symptome weisen allerdings nicht speziell auf ein Karzinom hin und treten erst bei einer fortgeschrittenen Erkrankung auf. Wächst der Tumor weiter, kann es zu einem Darmverschluss kommen. Außerdem können Tumorzellen in andere Organe ausgesät werden.
Rektumkarzinom – Diagnose
Wenn die genannten Symptome auftreten, dann sollte umgehend der Hausarzt aufgesucht werden. Dieser veranlasst bei einem begründeten Verdacht auf ein Rektumkarzinom eine Dickdarmspiegelung durch einen Gastroenterologen. Bei der Darmspiegelung werden Proben aus verdächtigen Arealen entnommen und zum Pathologen geschickt, der diese auf Tumorzellen untersucht. Sollte der Verdacht weiterhin bestehen oder sogar durch die Untersuchung vom Pathologen bestätigt sein, wird mit weiteren Untersuchungen begonnen. Diese Untersuchungen werden in der Regel im Krankenhaus während eines stationären Aufenthaltes durchgeführt.
Um eine Stadiengerechte Therapie des Rektumkarzinoms planen und umsetzen zu können, werden folgende Untersuchungen vorgenommen: · proktologische Standarduntersuchung · Endosonographie · komplette Koloskopie · Computertomographie des Bauches und der Brust · MRT des Beckens · feingewebliche histologische Untersuchung von entnommenen Proben und Polypen · Bestimmung der Tumormarker Wenn alle Ergebnisse vorliegen, werden diese in einer interdisziplinären Tumorkonferenz mit verschiedenen Fachabteilungen besprochen und ein Therapiekonzept für jeden Patienten individuell erstellt. |
Rektumkarzinom – Behandlung
Wird der Tumor in einem Frühstadium entdeckt, dann kann er endoskopisch oder minimal-invasiv mit der sogenannten TAMIS-Technik (transanal minimal invasive surgery) von anal entfernt werden.
Bei fortgeschrittenen Tumoren ist eine Operation vom Bauchraum notwendig. Hierbei ist es entscheidend, dass neben dem Darmabschnitt mit dem Tumor auch die zugehörigen Blut- und Lymphgefäße und Lymphknoten mitentfernt werden, weil diese verstreute Tumorzellen enthalten können. Die Operation erfolgt laparoskopisch mit der Knopflochmethode oder robotisch mit einem Operationsroboter. In seltenen Fällen erfolgt die Operation konventionell als offene chirurgische Operation. In Abhängigkeit der Tumorinfiltrationstiefe und Lymphknotenbefall wird der Operation eine Neoadjuvante Radiochemotherapie ggf. eine totale neoadjuvante Therapie vorgeschaltet.
Behandlung des Rektumkarzinoms im Frühstadium
Der operativ entfernte Tumor wird dann pathologisch untersucht und es erfolgt eine erneute Klassifikation des Tumors, damit der Therapieplan in der interdisziplinären Tumorkonferenz optimiert werden kann. Sollten in der Gewebeuntersuchung Tumorzellen in Lymphknoten gefunden werden, so sollte nach der Operation eine Chemotherapie erfolgen. Damit kann die Wahrscheinlichkeit, dass sich weitere Tumorzellen in Organen ansiedeln, reduziert werden. Grundsätzlich ist eine Heilung des Tumorleidens möglich.
Behandlung des fortgeschrittenen Rektumkarzinoms
Sollte ein fortgeschrittenes Tumorleiden vorliegen, wird zunächst eine kombinierte Chemotherapie und Bestrahlung für 6 Wochen durchgeführt und die Operation nach weiteren 4 bis 6 Wochen angeschlossen. Dadurch lässt sich das Risiko eines erneuten Wachstums oder einer Streuung entscheidend senken. Eine Schließmuskelerhaltenende Operation mit Verzicht auf einen dauerhaften künstlichen Darmausgang (Stoma) ist heute in über 90% der Fälle möglich. Sollte doch ein künstlicher Darmausgang nötig sein, kann dieser in Abhängigkeit vom Umfang der Operation, der lokalen Durchblutung und der Tumortiefe vorrübergehend angelegt werden und in der Regel nach 3-6 Wochen zurückverlegt werden.
Expertise in der Behandlung des Rektumkarzinoms
Um eine erfolgreiche Tumorchirurgie im Bereich des Enddarmes zu gewährleisten, bedarf es einer großen Expertise des Operateurs, da diese Operationen besonders anspruchsvoll sind. Der Enddarm befindet sich nahe der Harnblase, des Harnleiters, den Sexualorganen sowie den Beckengefäßen und Nerven. Der Tumor sowie die umgebenden Lymphgefäß- und Lymphknotenstrukturen müssen in einem sicheren Abstand zu umliegenden Organen sicher und komplett entfernt werden. Mit Hilfe des Operationsroboters können diese Operationen äußerst präzise durchgeführt werden. Im Elisabeth- Hospital Iserlohn verfügen wir sowohl über einen DaVinci- Operationsroboter als auch über besondere Expertise in der Durchführung dieser Eingriffe.
Wir sind Mitglied im Westdeutschen Darm-Centrum (WDC).
Als Darmkrebs oder Darmkarzinom bezeichnet man alle bösartigen (malignen) Tumore (Neubildungen) des Dickdarmes. Die kolorektalen Karzinome, das sind die Karzinome des Dickdarms (Kolonkarzinome) und des Mast- /Enddarms (Rektumkarzinome), machen dabei mehr als 95 % der bösartigen Darmtumoren aus.
Darmkrebs ist in Deutschland bei Männern die dritthäufigste, bei Frauen die zweithäufigste Krebserkrankung, an der mehr als fünf Prozent aller Deutschen im Laufe ihres Lebens erkranken. Kolorektale Karzinome verursachen zunächst sehr selten Symptome, sie entstehen fast immer aus anfangs gutartigen Darmpolypen.
Die Heilungschancen durch Operation und Chemotherapie hängen entscheidend vom Krankheitsstadium ab, in dem der Darmkrebs entdeckt wird. Die Krankenkassen übernehmen in Deutschland für alle männlichen Versicherten ab dem 50. und für alle weiblichen Versicherten ab dem 55. Lebensjahr im Abstand von jeweils mindestens zehn Jahren die Kosten einer Darmspiegelung („Vorsorge-Koloskopie“), um durch Entfernung etwaiger Polypen dem kolorektalen Karzinom vorzubeugen.
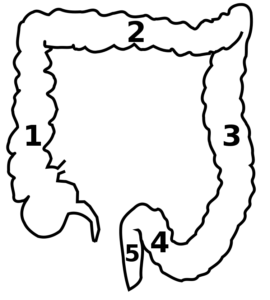
Schema der Dickdarmanatomie:
(1) Aufsteigender Dickdarm (Colon ascendens)
(2) Querverlaufender Dickdarm (Colon transversum)
(3) Absteigender Dickdarm (Colon descendens)
(4) Sigma (Colon sigmoideum)
(5) Mast- oder Enddarm (Rectum) und Anus.
Tumorarten und Verteilung
85 bis 90 % der bösartigen Darmtumoren sind Adenokarzinome des Dickdarmes, die sich aus den Drüsen der Darmschleimhaut ableiten.
Histologisch kommen neben Adenokarzinomen vor allem muzinöse Adenokarzinome (5 bis 10 %) und Siegelringkarzinome (1 %) vor.
Andere bösartige (maligne) Erkrankungen des Darms wie die meist niedrigmalignen Karzinoide, vor allem im Wurmfortsatz und im Dünndarm, Leiomyosarkome und gastrointestinale Stromatumoren (GIST), die sich aus der glatten Muskulatur bzw. dem Bindegewebe der Darmschleimhaut ableiten, sind selten und machen zusammen weniger als 2 % aller Darmkrebsfälle aus.
Die einzelnen Darmabschnitte sind ungleich häufig betroffen, 60 % der Tumoren befinden sich im linken Anteil des Dickdarms und 25 % im Caecum und dem übrigen rechten Dickdarm. Von den linksseitigen bösartigen Dickdarmtumoren sind etwa 55 % in der Sigmaschlinge (Colon sigmoideum) und im Rectum lokalisiert.
Risikofaktoren
Die wichtigsten Risikofaktoren sind Übergewicht und Rauchen, danach Bewegungsmangel und ballaststoffarme Ernährung.
Darüber hinaus spielt das Vorkommen von Dickdarmpolypen eine große Rolle, da diese häufig entarten können.
Weniger häufige Risikofaktoren sind eine allgemeine genetische Prädisposition (Familienmitglieder mit Darmkrebs in direkter Linie haben ein etwa dreifach erhöhtes Erkrankungsrisiko) sowie spezifische genetische Syndrome, die mit einem erhöhten Risiko für die Entwicklung von Darmkrebs einhergehen (Familiäre adenomatöse Polyposis, Lynch-Syndrom).
Ebenfalls mit einem erhöhten Entartungsrisiko sind die chronisch-entzündlichen Darmerkrankungen Colitis ulcerosa und Morbus Crohn behaftet.
Pathogenese
Meist entwickelt sich der Darmkrebs über gutartige Vorstufen, die Dickdarmadenome (sog. Polypen). Für die Entwicklung eines bösartigen Tumors bedarf es mehrerer genetischer Veränderungen. Dieses Modell der Entwicklung von bösartigen Tumoren aus gutartigen Vorstufen nennt man Adenom-Karzinom-Sequenz nach Fearon und Vogelstein.
Kolorektale Karzinome entstehen in der überwiegenden Mehrzahl der Fälle (95 %) sporadisch, das heißt durch erworbene Genmutationen in den Zellen der Darmschleimhaut. [26]
In etwa fünf Prozent der Fälle eines Kolonkarzinoms handelt es sich um das sogenannte Lynch-Syndrom, welches auch als hereditäres non-polypöses kolorektales Karzinom (HNPCC) bezeichnet wird. [26] Bei dieser autosomal-dominant vererbten Erkrankung liegt ein Gendefekt vor und betrifft Patienten um das 45. Lebensjahr.
Auch bei der familiären adenomatösen Polyposis liegt ein Gendefekt vor und diese wird ebenfalls autosomal-dominant vererbt. Sie führt zwangsläufig zur Krebsentstehung. Schon in jungen Jahren wird der Dickdarm mit Darmpolypen überwuchert. Eine operative totale Entfernung des Dickdarmes (Kolektomie) wird bis zum 20. Lebensjahr empfohlen. Bis zu diesem Zeitpunkt muss – wenn die Diagnose FAP gestellt ist – ab dem 10. Lebensjahr mindestens einmal im Jahr eine Koloskopie (Dickdarmspiegelung) zur Überwachung durchgeführt werden. [26]
Weitere Syndrome mit deutlich erhöhtem Risiko sind das Gardner-Syndrom, eine erbliche Erkrankung, bei der es neben vielen Polypen im Darm auch zum Auftreten von gutartigen Tumoren der Haut, der Unterhaut, des Knochens sowie des Bindegewebes kommt, und das Turcot-Syndrom, ebenfalls eine seltene genetische Erkrankung, bei der neben Polypen im Darm auch Hirntumoren vorkommen. Seltener entarten Polypen beim Peutz-Jeghers-Syndrom, einer seltenen genetischen Erkrankung, bei der neben Polypen im Magen-Darm-Trakt auch Pigmentflecken im Gesicht und an der Mundschleimhaut vorkommen. Ebenfalls selten entarten Polypen bei der juvenilen Polyposis, der häufigsten Polypenart im Kindesalter, bei der die Polypen meist im Enddarm lokalisiert sind.
Symptome
Darmkrebs ist häufig sehr lange symptomlos. Erst wenn der Tumor in größerem Maße blutet oder wenn er das Darmlumen nennenswert einengt, kommt es zu Symptomen. Typische Symptome sind dann Blut oder Schleim im Stuhl, Darmkrämpfe, „Bleistiftstuhl“ oder „Ziegenköttelstühle“, Durchfälle und Verstopfungen sowie häufig quälende Flatulenz. Durch den Blutverlust kann es zur Anämie (Blutarmut) mit den dazugehörigen Symptomen Leistungsabfall, Müdigkeit und allgemeine Schwäche kommen.
Infolge der Tumorerkrankung kommt es häufig auch zu einem Gewichtsverlust eventuell bis hin zur Entwicklung einer Tumorkachexie (Auszehrung).
Das einzige Frühsymptom sind unsichtbare (okkulte) Blutungen, die mit Stuhltests (z. B. Hämoccult) festgestellt werden können.
Komplikationen
Mögliche Komplikationen beim Darmkrebs sind der Darmverschluss (Ileus) durch den Tumor und der Durchbruch durch die Darmwand (Perforation). Klinisch präsentiert sich ein Darmdurchbruch als Akutes Abdomen mit stärksten Schmerzen.
Weitere Tumorkomplikationen können Fisteln sein oder der Einbruch in Nachbarorgane (T4-Karzinome), Zeichen des Leberversagens auf Grund von Lebermetastasen sowie Kompression von anderen Organen.
Diagnostik
An erster Stelle stehen Erhebung der Krankengeschichte (Anamnese), eine allgemeine körperliche Untersuchung einschließlich einer digital-rektalen Untersuchung (Untersuchung des Enddarms mit dem Finger) und ein Test auf verstecktes Blut im Stuhl. [28]
Bei Verdacht auf Darmtumoren wird eine Darmspiegelung (Koloskopie) durchgeführt und bei entsprechendem Verdacht kleine Gewebsproben entnommen, die feingeweblich von einem Pathologen untersucht werden. Die Koloskopie dient auch der Vorsorge, weil gutartige Polypen entfernt werden können, die ein Entartungsrisiko besitzen. Daher wird in Deutschland die regelmäßige Koloskopie bei Männern ab dem 50. und bei Frauen ab dem 55. Lebensjahr zur Darmkrebsprophylaxe von den gesetzlichen Krankenkassen bezahlt.
Sollten sich aus der Koloskopie Hinweise auf das Vorliegen eines Darmkrebses ergeben, werden in der Regel folgende Untersuchungen zur Bestimmung des Tumorstadiums (Tumorstaging) veranlasst:
- Abdomensonographie zum Ausschluss von Lebermetastasen
- Röntgen-Thorax im Stehen in zwei Ebenen zum Ausschluss von Lungenmetastasen
- Computertomographie oder Magnetresonanztomographie der Bauchhöhle, der Brusthöhle und des Schädels zur Erfassung der Tumorgröße und zum Ausschluss von Lymphknotenmetastasen und Fernmetastasen der Leber, der Lunge und des Gehirns. Eine Computertomographie der Bauchhöhle oder der Brusthöhle wird nur bei begründetem Verdacht auf eine Fernmetastasierung durchgeführt, in der Regel ist eine Sonographie des Bauches sowie ein konventioneller Röntgen-Thorax zum Staging ausreichend, und beide Methoden sind deutlich geringer strahlenbelastend als die Computertomographie.
- Skelettszintigraphie zum Ausschluss von Knochenmetastasen bei begründetem Verdacht
- bei bösartigen Tumoren des Rektums Endosonographie und/oder Magnetresonanztomographie zur Erfassung der Eindringtiefe des Tumors und zum Nachweis vergrößerter Lymphknoten in der Umgebung. Sowie eine starre Rektoskopie (Enddarmspieglung) zur Festlegung der Höhenlokalisation.
Zur Verlaufskontrolle stehen Tumormarker (CEA und CA 19-9) zur Verfügung. Diese eignen sich allerdings nicht zur Screening-Untersuchung, da sie bei vielen Tumoren negativ sind und es häufig falsch-positive Befunde gibt.
Differentialdiagnose
Unterschiedliche Erkrankungen können ein ähnliches klinisches Bild wie Dickdarmkrebs verursachen. Neben den chronisch entzündlichen Darmerkrankungen Morbus Crohn und Colitis ulcerosa sind dies Resorptionsstörungen wie Sprue oder Milchzucker-Intoleranz. Erst wenn diese Erkrankungen und ein Tumor des Darmes ausgeschlossen sind, darf die Diagnose Reizdarmsyndrom gestellt werden. Eine Koloskopie mit Gewinnung von histologischem Material dient der Sicherung der Diagnose des Reizdarmsyndroms.
Metastasierung
Metastasen bezeichnen Absiedlungen eines Tumors in entfernte Gewebe.
Es gibt verschiedene Wege, über die Metastasen in andere Organe gelangen können.
Per continuitatem, d.h. direkt vom Primärtumor ausgehend infiltriert der Tumor das angrenzende perikolische (neben dem Colon,liegende) beziehungsweise perirektale (neben dem Rektum liegende) Fettgewebe. Nur selten kommt es zu einer Infiltration in die Nachbarorgane.
Die lymphogene Metastasierung bezeichnet die Ausbreitung der Erkrankung über das Lymphsystem.
Unter hämatogener Metastasierung wird die Absiedelung von Metastasen über die Blutbahn verstanden.
Klassifikation des Colonkarzinoms
TNM-Klassifikation
Die TNM-Klassifikation ist ein prognose-orientiertes Klassifikationssystem der UICC, welche seit 2010 in ihrer 7. Auflage erschienen ist.[32]
Ziel ist es die Prognose verschiedener Tumorstadien einzuordnen und Behandlungsergebnisse verschiedener Kliniken vergleichen zu können.
Die „TNM-Formel“ charakterisiert den Tumor im Rahmen des sog. Stagings. Dieses Staging wird beim kolorektalen Karzinom prätherapeutisch (basierend auf der Computertomographie) vorgenommen (klinisches TNM = cTNM) und postoperativ (basierend auf der histopathologischen Untersuchung des Resektates (pTNM)).
TNM ist eine Abkürzung für folgende Kategorien der Klassifikation:
- T= Tumor: Primärtumors (beurteilt wird hier die Tiefeninvasion, explizit nicht die Tumorgröße)
- N= Nodus: Lymphknotenbeteiligung (Nodalstatus – d.h. liegen Lymphknotenmetastasen vor oder nicht)
- M= Metastasen: Fehlen bzw. Vorhandensein von Fernmetastasen
Differenzierungsgrade (Grading) nach WHO
Die feingewebliche Unterscheidung des Differenzierungsgrades bei den kolorektalen Karzinomen folgt dem sogenannten Grading-System der WHO (Weltgesundheitsorganisation):
- G1: gut differenzierte Tumoren
- G2: mäßig differenzierte Tumoren
- G3: schlecht differenzierte Tumoren
- G4: entdifferenzierte/undifferenzierte Tumoren
Das WHO-Grading hat prognostische Relevanz: Je geringer der Differenzierungsgrad, desto schlechter ist die Prognose einzuschätzen (G1 hat eine bessere Prognose als G4).
Therapie
Die Therapie richtet sich wie bei vielen Krebserkrankungen vor allem nach der Tumorlokalisation und dem Tumorstadium.
In der Regel wird eine vollständige operative Resektion (Entfernung, Exstirpation) des tumortragenden Darmabschnittes mit Entfernung des zugehörigen Lymphabflussgebietes angestrebt.
Die Heilungschancen sind in frühen Stadien sehr gut. Die Operation wird heute offen-chirurgisch oder minimalinvasiv-laparoskopisch oder mit dem Operationsroboter (bei uns mit dem DaVinci- Roboter) durchgeführt.
Chirurgie
Die chirurgische Entfernung des Tumors ist bei Darmkrebs auch im fortgeschrittenen Stadium oder beim Vorliegen von Metastasen die Therapie der Wahl, schon um die Entstehung von Komplikationen wie beispielsweise eines Darmverschlusses (Ileus) zu vermeiden.
In manchen Stadien wird zuvor im Rahmen sogenannter neoadjuvanter Therapiekonzepte die Chemotherapie, eventuell in Kombination mit Strahlentherapie eingesetzt, um eine präoperative Verkleinerung des Tumors zu erreichen (Downsizing bzw. Downstaging).
Das Resektionsausmaß (Ausmaß der Operation) richtet sich nach 1. der Lokalisation des Tumors 2. dem erforderlichen Sicherheitsabstand 3. der Blutversorgung des Darmabschnittes und 4. dem Lymphabstromgebiet. Die Operation umfasst stets die Entfernung des tumortragenden Darmabschnittes, zusammen mit den zu diesem Darmabschnitt gehörenden Lymphknoten (Lymphadenektomie).
Beim Rektumkarzinom (Enddarmkrebs) musste früher in der Regel ein künstlicher Darmausgang angelegt werden. [36] Heute können moderne Operationsverfahren wie z. B. Die transanale endoskopische Mikrochirurgie (TEM), transanale minimalinvasive Chirurgie (TAMIS) oder die totale mesorektale Exzision (TME) bei Rektumkarzinomen im Anfangsstadium diesen künstlichen Darmausgang oft verhindern.
Minimalinvasive Chirurgie
In der Ära der minimalinvasiven Chirurgie (sog. Schlüssellochchirurgie) werden zunehmend auch komplexere Eingriffe mit diesem minimierten Zugangstrauma (ohne großen Bauchschnitt) angegangen. Die Ergebnisse zeigen eine onkologische Gleichwertigkeit im Vergleich zur offenen Operation. Dies gilt sowohl für das Kolonkarzinom als auch für das Rektumkarzinom.
Robotic Surgery
Viele Eingriffe können besonders schonend unter Verwendung eines Operationsroboter durchgeführt werden.
Wir verwenden hierbei einen Operationsroboter der neuesten Generation (DaVinci X System), welcher mit 3D-Optik und 10-facher Vergrößerung ein besonders präzises und schonendes Operieren durch den Chirurgen ermöglicht.
Hierbei sind in der Regel nur 4-5 kleine Hautschnitte erforderlich, über die die minimal-invasiven Roboterinstrumente in die Bauchhöhle eingebracht werden. Die Roboterinstrumente werden dabei von dem Operateur mittels einer Steuerkonsole geführt. Der Chirurg hat somit ständig die volle Kontrolle über die Instrumente. Der Roboter führt dabei keine selbstständigen Operationsschritte aus, sondern überträgt die Handbewegungen des Operateurs in millimetergenaue Bewegungen der Operationsinstrumente.
Multimodale Therapie
Bei lokal fortgeschrittenen kolorektalen Karzinomen erfolgt die Therapie heute in der Regel als sogenannte multimodale Therapie. Das bedeutet, dass zusätzlich zur Operation eine Chemotherapie (CTx) und/oder Radiochemotherapie (RCTx) verabfolgt wird.
Moderne Zytostatika werden heutzutage meist in Kombinationen verabreicht. So können die einzelnen Wirkstoffe geringer dosiert und die Wirksamkeit erhöht werden.
Beim Rektumkarzinom wird aufgrund der engen anatomischen Verhältnisse im kleinen Becken bei lokal fortgeschrittenen Tumoren das Prinzip der neoadjuvanten Therapie favorisiert. Es gilt die Vorbehandlung mit einer Kombination aus Strahlentherapie und der Gabe von 5-FU für lokal fortgeschrittene Tumoren im unteren und mittleren Rektumdrittel als Standard. Ziel dieser Therapie ist die Verkleinerung des Tumors („Downsizing“) oder sogar Stadienreduktion („Downstaging“), um eine bessere Resektabilität (operative Entfernbarkeit) zu erzielen.
Bei der neoadjuvanten Behandlung wird die Chemotherapie genutzt, um einen großen Tumor oder Metastasen vor der Resektion zu verkleinern und so besser operieren zu können (Downstaging, Downsizing).
Bei einer adjuvanten Behandlung wird die Chemotherapie eingesetzt, um nach einer Operation eventuell im Körper verbliebene Krebszellen abzutöten und so Rückfälle zu verhindern.
Die palliative Chemotherapie kann bei fortgeschrittenen Erkrankungen (z. B. inoperable Metastasen) eingesetzt werden, um die Lebensqualität zu erhalten und das Leben zu verlängern.
Die Strahlentherapie hat in Kombination mit der Chemotherapie beziehungsweise Krebsimmuntherapie einen festen Platz in der palliativen, adjuvanten und neoadjuvanten Behandlung eines Rektumkarzinoms. Sie dient zur Tumorverkleinerung vor Operation sowie bei fortgeschrittenen Tumoren nach der Operation zur Vermeidung eines Rezidivs. Der aktuelle Standard der Chemotherapie ist 5-FU, alternative Chemotherapeutika in Kombination zur Bestrahlung sind z.B. Capecitabine.
Für jeden Patienten wird ein individuelles Behandlungskonzept in der bei uns einmal wöchentlich 1x stattfindenden interdisziplinären Tumorkonferenz festgelegt.
Leberchirurgie
Die Leber ist das zentrale Stoffwechsel- und Entgiftungsorgan des Körpers. Sie liegt im rechten Oberbauch und produziert einerseits wichtige Substanzen wie Eiweißstoffe und Galle andererseits befreit sie den Organismus von Giftstoffen oder auch Medikamenten.
Bei Lebererkrankungen können die o.g. Funktionen eingeschränkt werden oder gar ausfallen. Hierbei können Symptome von Gewichtsverlust und einem allgemeinen Schwächegefühl bis zu Oberbauchschmerzen oder einer Gelbverfärbung der Augen und Haut reichen.
Bei der Gelbverfärbung (Ikterus) wird der Galleabfluss durch den Leberschaden verhindert, sodass der Gallefarbstoff in der Haut abgelagert wird.
Durch chronische Belastungen der Leber, Infektionen (Hepatitis) sowie Fehlernährung und Alkoholkonsum kommt es zu strukturellen Gewebeveränderungen der Leber im Sinne einer Leberfibrose bis hin zur Leberzirrhose. Die Leberzirrhose ist keine bösartige Erkrankung der Leber, dennoch kann sich auf Boden einer Leberzirrhose ein Karzinom entwickeln. Die kontinuierliche Schädigung der Leberzellen führt dabei zu einem Strukturumbau und einem Funktionsverlust. Spinnenartige Muttermale (Spider naevi), Speiseröhrenkrampfadern (Ösophagusvarizen) oder auch das Auftreten von Bauchwasser (Aszites) sind Symptome der Leberzirrhose
In der Leber werden verschiedene Arten von Tumoren unterschieden.
Das Leberzellkarzinom (HCC), wie auch das Gallengangkarzinom (CCC) entstehen direkt in der Leber und werden dem primären Leberkrebs zugerechnet.
Eine Lebermetastase bezeichnet dagegen eine Absiedelung von Krebszellen eines anderen Tumors in die Leber und werden dem sekundären Leberkrebs zugeordnet. Die häufigsten Lebermetastasen sind Tochtergeschwülste des Dickdarm- und Mastdarmkrebses, der Lunge sowie der Brustdrüse.
Diagnostik
Häufig wird ein suspekter Lebertumor mit einem hochauflösenden Ultraschall entdeckt. Die Aussagekraft des Ultraschalls kann durch den Einsatz von Kontrastmittel verbessert werden. Hochtechnologische Verfahren, wie die Computertomographie sowie die Kernspintomographie kommen in der weiteren Abklärung eines Leberkrebses zum Einsatz. Mit dieser bildgebenden Diagnostik können sowohl primäre bösartige Lebertumore als auch Lebermetastasen beurteilt werden. In Einzelfällen kann eine Computertomographisch- oder Ultraschallgesteuerte Punktion näheren Aufschluss über die Art des Leberkrebses erbringen. Spezielle Blutwerte sowie Tumormarker werden bei dem Verdacht auf Leberkrebs zusätzlich Aufschluss über die genaue Diagnose geben.
Therapie des Leberkrebses und der Lebermetastasen
Je nach Ausmaß, Größe, Anzahl und Lokalisation des Leberkrebses bzw. der Lebermetastasen wird ein individuelles Therapiekonzept in Zusammenarbeit mit den Kollegen verschiedener Fachabteilungen (interdisziplinärer Tumorboard) erarbeitet.
Eine operative Sanierung und komplette Entfernung des Karzinoms oder der Metastase wird angestrebt. Viele dieser Eingriffe können in unserer chirurgischen Abteilung durch eine Laparoskopie (Bauchspiegelung) oder mit dem Operationsroboter (DaVinci- Roboter) durchgeführt werden. Bei gleicher Qualität ist der Eingriff für den Patienten weniger belastend und der Patient erlangt seine körperliche Fitness deutlich früher wieder, auch kann eine weitere notwendige Therapie frühzeitig aufgenommen werden.
Falls ein ausgeprägter Befall vorliegt kann bei gesunder Leberfunktion bis zu 75% der Leber operativ entfernt werden und die Leber bildet sich dann innerhalb von sechs bis zwölf Wochen nach. Nach einer erfolgreichen Entfernung des Tumors wird meist eine Chemotherapie angeschlossen.
Sollte eine Operation nicht möglich sein, stehen moderne und etablierte Verfahren zur Verfügung, die minimalinvasiv durchgeführt werden können, z.B. die Radiofrequenzablation, bei der der Tumor durch extreme Hitze eingedämmt und abgetötet wird. Weitere abladierende Verfahren sind die Mikrowellenablation, aber auch Alkoholinjektionstherapien oder stereotaktische Bestrahlungen des Leberkrebses können individuell eigesetzt werden. Auch die Technik der Embolisationsverfahren kann zur Verkleinerung von Lebertumoren genutzt werden, um den Tumor operabel zu machen. Blutgefäße, die den Tumor mit Nährstoffen versorgen werden hierbei durch spezielle Substanzen verschlossen, sodass es zu einem Absterben des entsprechenden Leberareals kommt.
Aufgrund der verschiedenen Therapiemöglichkeiten bei Leberkrebs und Lebermetastasen ist eine enge Zusammenarbeit mit anderen Fachrichtungen des St. Elisabeth Hospitals essenziell, um ein individualisiertes Therapiekonzept zu erstellen. Oft kann nur die Kombination aus chirurgischer Resektion und Zusatztherapien die gewünschten Behandlungserfolge erzielen.
Die interdisziplinären Besprechungen im sogenannten „Tumorboard“ garantieren dafür die bestmögliche und schonendste Therapie.
Früherkennung und Vorsorge
Der übermäßige Konsum von Alkohol schädigt die Leber und führt zu einer Leberzellverfettung und einem zirrhotischen Umbau. Die Leberzirrhose bezeichnet eine irreversible Schädigung des Lebergewebes und führt oft zu der Entstehung eines Leberkrebses, wohingegen eine ausgewogene, vitamin- und ballaststoffreiche Ernährung die Entstehung eines Leberkrebses verringern kann.
Es werden regelmäßige Gesundheitschecks empfohlen.
Gutartige Lebertumore werden in der Regel als Zufallsbefund im Rahmen bildgebender Untersuchungen, insbesondere bei Utraschalluntersuchungen durch den Hausarzt oder bei einer Computertomografie (CT) oder Magnetresonanztomografie (MRT), entdeckt. Sie birgen das Risiko nicht immer gutartig zu sein. Insbesondere männliche Patienten müssen bei zufällig entdeckten Lebertumoren genau untersucht werden, da ein bösartiger Tumor hinter der Läsion stecken kann. Die 3 häufigsten gutartigen Lebertumoren sind Hämangiome, fokal-knötchenförmige Veränderungen und Leberzelladenome. Selten ist bei einer dieser Erkrankungen eine Behandlung erforderlich. Eine genaue Abklärung und Abgrenzung zu bösartigen Lebertumore sind allerdings essentiell. Die Ursachen dieser gutartigen Lebertumoren sind bisher nicht ganz aufgeklärt. Bei einigen Lebertumoren ist ein Zusammenhang zu oralen Verhütungsmitteln und anabolen Steroiden festgestellt worden. Die meisten gutartigen Tumoren in der Leber verursachen keine Symptome. Für die Therapie stellen sich 2 Strategien, deren Wahl von der Tumorgröße und den Beschwerden abhängt, ob entweder beobachtet und kontrolliert wird oder operiert werden sollte.
Hämangiome der Leber
Leberhämangiome sind die häufigsten gutartigen Lebertumoren, die ihren Ursprung in Blutgefäße haben, sie werden auch als „Blutschwämmchen “bezeichnet. Häufig treten sie als einzelne Tumore auf, allerdings finden sich Hämangiome in bis zu 40 Prozent der Fälle sowohl im rechten als auch im linken Leberlappen. Sie können einige Millimeter bis mehrere Zentimeter groß werden und verursachen i.d.R. nur bei großen Befunden Symptome wie Bauchschmerzen, Völle- und Druckgefühl. Wenn Hämangiome bluten oder sich Blutgerinnsel (Thrombosen) bilden, können auch stärkere Bauchschmerzen, Übelkeit und Fieber auftreten. Besonders bei jungen Frauen verursachen die Hämangiome oft Symptome
Die Ursachen für deren Entstehung sind noch unklar, es wird angenommen, dass es sich bei den Hämangiomen um Gefäßmissbildungen oder versprengtes embryonales Gewebe (Hamartome) handelt. Auch weibliche Geschlechtshormone (Östrogene, Gestagene) scheinen eine Rolle zu spielen, denn in der Schwangerschaft und bei der Einnahme hormoneller Verhütungsmittel wachsen Hämangiome oft. Trotzdem konnten Forscher bislang keine Andockstellen (Rezeptoren) für Östrogen nachweisen. Zudem wachsen Hämangiome manchmal auch bei Frauen ohne Östrogeneinnahme oder in der Postmenopause.
Das Hämangiom ist mit ungefähr 0,4 bis 20 Prozent der häufigste gutartige Lebertumor. Etwa 60 bis 80 Prozent der Betroffenen sind zwischen 30 und 50 Jahre alt. Frauen erkranken etwa dreimal so oft am Hämangiom wie Männer.
Fokal-noduläre Hyperplasie
Die zweithäufigsten gutartigen Lebertumoren sind die fokal-nodulären Hyperplasien (FNH). Diese Lebertumore treten besonders häufig bei Frauen zwischen 20 und 50 Jahren auf. Die Einnahme hormoneller, oraler Verhütungsmittel lässt den Tumor vermutlich wachsen, gilt aber nicht als gesicherter Auslöser. In der Regel entsteht ein einzelner Knoten in der Leber, der weniger als fünf Zentimeter misst. Manchmal lassen sich gleichzeitig noch andere Lebertumoren nachweisen. Die meisten Betroffenen verspüren nur Symptome, wenn der Tumor größere Ausmaße annimmt und Oberbauchschmerzen verursacht. FNH entarten nicht bösartig.
Als Ursache wird ein Zusammenhang zwischen der Einnahme östrogenhaltiger Präparate und der Entwicklung sowie das Wachstum des FNH vermutet. An der fokal-nodulären Hyperplasie (FNH), dem zweithäufigsten gutartigen Lebertumor, erkranken meist Frauen zwischen 20 und 50 Jahren.
Leberzelladenom (Hepatozelluläres Adenom)
Adenome der Leber kommen eher selten vor und bevorzugt bei Frauen (90 %) im Alter zwischen 15 und 45 Jahren. Manchmal sind zugleich noch andere Lebertumoren vorhanden. Auch hier wird eine Verknüpfung von Adenom Entstehung mit der Einnahme hormoneller, oraler Verhütungsmittel (Pille) vermutet. Adenome haben bei Größenzunahme ein erhöhtes Blutungsrisiko. Nach dem Absetzen des hormonellen Verhütungsmittels schrumpft der Lebertumor oft wieder.
Auch Personen, die männliche Sexualhormone (Androgene, z.B. anabole Steroide) einnehmen, laufen Gefahr, ein Adenom zu entwickeln. Beispiele sind Bodybuilder (Doping) oder transsexuelle. Zudem ist das Risiko für diese Lebertumoren bei Glykogenspeicherkrankheiten erhöht. Dabei ist der Kohlenhydratstoffwechsel gestört.
Manchmal ist auch bei gutartigen Lebertumoren eine Operation notwendig. Darüber hinaus bergen einige Lebertumoren das Risiko maligne zu entarten. Diese Gefahr besteht insbesondere beim Leberzelladenom. Hier werden engmaschige Kontrollen oder operative Tumorentfernung empfohlen.
Ein Risikofaktor für die Entstehung sowie das Wachstum von Adenomen scheint die Einnahme östrogenhaltiger Präparate zu sein. Dafür spricht auch, dass sich das Adenom nach dem Absetzen der Hormone oft wieder verkleinert.
Die Diagnose gutartiger Lebertumoren ist oft ein Zufallsbefund. Folgende Untersuchungen kommen in der Diagnostik von gutartigen Lebertumoren zum Einsatz:
- Ultraschalluntersuchung (Sonografie), auch kontrastmittelverstärkter Ultraschall
- Computertomografie (CT)
- Magnetresonanztomografie (MRT = Kernspintomografie)
- Blutuntersuchung:
Für gutartige Lebertumoren gibt es keine speziellen Maßnahmen zur Vorbeugung oder Früherkennung. Wenn hormonelle Verhütungsmittel eingenommen werden Beschwerden auftreten, dann sollte die o.g. Diagnostik durchgeführt werden. Eventuell müssen Präparate abgesetzt werden.
Der Verlauf und die Prognose bei gutartigen Lebertumoren lassen sich nicht allgemein vorhersagen. Bei vielen bleiben die Tumoren klein und verursachen keine Symptome. Bei anderen wachsen die Tumoren in der Leber dagegen und lösen unangenehme Beschwerden aus. Dann ist manchmal eine Operation nötig. Selten reißen Tumoren in der Leber spontan bei Größenzunahme oder durch Einwirkung von äußerer Gewalt. Leberzelladenome können entarten und sich zu Leberkrebs weiterentwickeln. Die Wahrscheinlichkeit dafür liegt laut Literatur bei 8%- 13 %.
Folgende Strategien der Behandlung:
- Abwarten, beobachten und kontrollieren: Nicht immer ist sofort eine Operation bei gutartigen Lebertumoren nötig. Das gilt besonders für kleinere Tumoren. Sie müssen jedoch regelmäßige ärztliche Kontrolltermine wahrnehmen, bei denen er mittels bildgebender Verfahren nachsieht, wie sich der Lebertumor verhält. Bei kleineren Tumoren sind die Zeitabstände länger, bei größeren kürzer.
- Operation: Ein chirurgischer Eingriff ist bei größeren Tumoren und Beschwerden ratsam. Bei Adenomen raten wir in vielen Fällen zu einer Operation, um das Risiko für eine Entartung und damit die Entstehung von Leberkrebs zu bannen. Ansonsten besteht die Möglichkeit, das Adenom innerhalb kurzer Zeitabstände per Ultraschall kontrollieren zu lassen.
Es gibt verschiedene Operationsmethoden: Ausschälen des Tumors (Enukleation), Teilentfernung der Leber oder in sehr schweren Fällen sogar eine Lebertransplantation. Die Operation lässt sich in vielen Fällen minimal-invasiv („Schlüssellochchirurgie“) im Rahmen einer Bauchspiegelung (Laparoskopie) oder mittels Operationsroboter (DaVinci) durchführen. Hier sind nur wenige kleine Schnitte notwendig.
Was können Sie selbst tun
- Absetzen oraler Verhütungsmittel in Absprache mit Ihrer Ärztin oder Ihrem Arzt ab und steigen Sie auf eine andere Verhütungsmethode um. Dann verkleinert sich der Tumor oft wieder.
- Anabole Steroide sollten Sie ebenfalls nicht weiter einnehmen, etwa zu Dopingzwecken. Transsexuelle Menschen sollten mit Ihrer Ärztin oder Ihrem Arzt sprechen, welche Möglichkeiten es gibt.
- Bei großen gutartigen Tumoren in der Leber verzichten Sie besser auf Sportarten mit intensivem Körperkontakt. Die Gewalteinwirkung auf den Bauchraum kann zu einer Ruptur führen und Blutungen auslösen.
Magenkarzinomchirurgie
Magen
Magenprobleme können in Form von Unwohlsein, Übelkeit und Erbrechen, bis hin zu starken Oberbauchschmerzen reichen. Eine der häufigsten Ursachen für diese Symptomkomplexe ist eine Entzündung der Magenschleimhaut, sogenannte Gastritis. Diese Entzündungen können in fulminanter Ausprägung auch zu einem Ulcus ventriculi, auch als Magengeschwür bekannt, führen. Solche entzündlichen Läsionen können auch Blutungen auslösen und im Extremfall die Magenwand durchbrechen, sodass der Patient sofort ärztliche Hilfe benötigt und operiert werden muss. Beim Auftreten einer chronischen Magenschleimhautentzündung, wie auch beim Magengeschwür selbst, ist von Patientenseite immer Vorsicht geboten, und die Beschwerden sollten nicht auf die leichte Schulter genommen werden.
Aus diesen Erkrankungsbildern kann sich nämlich auch ein bösartiger Tumor (Magenkrebs) entwickeln. Ebenso kann ein sogenannter Riesenfaltenmagen (Morbus Ménéntriere) zu einem Magenkarzinom führen. Auch hier sollten sich Patienten in ärztliche Betreuung begeben, um frühzeitig eine Krebserkrankung frühzeitig zu erkennen.
Diagnostik bei Magenerkrankungen erfolgt durch die Magenspiegelung (Gastroskopie).
Zur weiterführenden Diagnostik dient auch die Computertomographie, MRT sowie Endosonographie, hierbei wird die Magenwand von innen genau untersucht werden. Ebenso kann ein spezielles Schluckaktröntgen zur genauen Beurteilung des Vorganges der Nahrungsaufnahme durchgeführt werden.
Therapie
Vor allem bei der Diagnose einer Gastritis oder eines Magengeschwüres sollte zuerst eine Änderung der Ernährungs- und Lebensgewohnheiten durch die betroffenen Patienten erfolgen. Es gilt Gifstoffe wie Alkohol und Rauchen, aber auch Kaffee, gepökeltes Fleisch oder scharfe Gewürze zu meiden. Zusätzlich werden in der Regel säureblockierende Medikamente (PPI) in der Therapie eingesetzt. Beim Vorliegen einer Besiedelung mit dem Bakterium Helicobacter pylori muss zusätzlich eine spezielle Antibiotikakur für ein bis zwei Wochen durchgeführt werden. Kommt es innerhalb von 4 Wochen nicht zur Abheilung eines Magengeschwüres unter dieser Therapie, sollte eine Kontrolluntersuchung mittels Magenspiegelung erfolgen, da bereits der Verdacht besteht, dass sich ein bösartiger Tumor (Magenkrebs) gebildet haben könnte.
GIST– Tumore (Gastrointestinale Stromatumore) werden in der Regel minimalinvasiv (laparoskopisch oder robotisch) und magenerhaltend operiert und danach in Abhängigkeit von der feingeweblichen Untersuchung (Histologie) ggf. mit einem speziellen Medikament weiter therapiert.
Vorsorge und Früherkennung bei Magenerkrankungen
Um Magenerkrankungen vorzubeugen ist prinzipiell eine ausgewogene Ernährung einer der wichtigsten Faktoren. Diese sollte vitamin- und ballaststoffreich sowie möglichst fettarm sein. Außerdem gilt es auch Geräuchertes und Gepökeltes in Maßen zu genießen, da gerade jene Nahrungsmittel in der Entstehung von Magenkrebs einen negativen Einfluss haben können.
Neben vermehrtem Alkohol- und Kaffeekonsum kann vor allem Rauchen und die Verwendung verschiedenster blutverdünnender und schmerzstillender Medikamente (NSAR) zu einer Entstehung von Magenerkrankungen führen. Zusätzlich können psychische Belastungen und Stress diesen Prozess beschleunigen. Personen die an immer wiederkehrenden Magenschmerzen leiden, die länger als eine Woche anhalten, sollten dringend einen Spezialisten konsultieren.
Magenkarzinom
Der Magenkrebs (Magenkarzinom) ist eine bösartige Erkrankung des oberen Verdauungstraktes und geht meist von den magensaftbildenden Drüsenzellen aus. Es handelt sich dabei um ein sogenanntes Adenokarzinom des Magens. Seltener gibt es auch Varianten des Magenkrebses bei dem Zellen von Muskel- oder Bindegewebe (Sarkome bzw. GIST – Tumore), oder lymphatische Zellen (Lymphom) betroffen sein können.
Das Magenkarzinom ist mit verschiedenen Risikofaktoren vergesellschaftet. Dazu zählen in erster Linie Alkohol- und Nikotinabusus (Rauchen), sowie der Konsum von gesalzenen und geräucherten Speisen. Ebenso gehören vorangegangene Entzündungen der Magenschleimhaut (Gastritis), Magengeschwüre (Ulcus ventriculi), der Riesenfaltenmagen (Morbus Ménétriere) oder Magenvoroperationen zu den Risikofaktoren, die zur Entstehung eines bösartigen Magentumors führen können. Insbesondere ab dem 50. Lebensjahr sollten Patienten das Auftreten von Magenbeschwerden nicht ignorieren und einen Spezialisten zur weiteren Abklärung und gegebenfalls Therapie kontaktieren.
Die Symptome des Magenkrebses (Magenkarzinoms) sind oft sehr unspezifisch. Sie können sich in Form von Magenschmerzen und Schmerzen im Oberbauch, Schluckstörungen, Appetitlosigkeit oder auch Nachtschweiß bemerkbar machen. Ein weiteres Frühsymptom kann der Teerstuhl (Meläna) sein. Hier tritt bedingt durch verdaute Blutbestandteile eine Schwarzfärbung des Stuhls auf, die einer weiteren Abklärung durch einen Arzt bedarf.
Auch das Auftreten von häufigem Sodbrennen sollte von Patienten nicht ignoriert werden, da es bei langem Bestehen zur Entstehung eines Magenkrebses am Übergang zwischen Magen und Speiseröhre kommen kann. Hier sollte ebenfalls ein Spezialist kontaktiert werden, um die Ursache des Sodbrennens ausfindig zu machen und behandeln zu können.
Diagnostik bei Magenkrebs
Eines der wichtigsten Tools in der Diagnosestellung beim Magenkrebs ist die Magenspiegelung (Gastroskopie). Im Zuge dieser Untersuchung wird eine Gewebeprobe entnommen, um eine gut- oder bösartige Magenerkrankung diagnostizieren oder ausschließen zu können.
Bei Anwesenheit eines Magentumors wird die Diagnostik in der Regel durch eine spezielle Ultraschalluntersuchung der Magenwand (Endosonographie) sowie einer Computertomographie der Bauch- und Brusthöhle ergänzt. Falls notwendig werden noch weitere Schnittbildgebende Verfahren ergänzt. Vor einer definitiven Operation oder einer anstehenden perioperativen Chemotherapie ist es notwendig, eine diagnostische Laparoskopie zum Ausschluss von Metastasen des Bauchraumes, durchzuführen.
Therapie bei Magenkrebs
In Zusammenschau der Untersuchungsbefunde wird in der interdisziplinären Tumorkonferenz ein Therapieplan erstellt. In Abhängigkeit des Tumorstadiums wird eine perioperative Chemotherapie durchgeführt, diese führt zu einer Verbesserung des progressionsfreien Überlebens und des Gesamtüberlebens.
Ösophaguskarzinomchirurgie (Speiseröhrenkrebs)
Der Speiseröhrenkrebs (Ösophaguskarzinom) ist ein bösartiger Tumor, der meist von der Schleimhaut der Speiseröhre ausgeht. In der Regel unterscheidet man hier 3 verschiedene Krebsarten. Die beiden häufigsten sind das Plattenepithelkarzinom, welches eher im oberen Drittel der Speiseröhre lokalisiert ist und das Adenokarzinom (AEG) des ösophagogastralen Übergangs. Als Risikofaktoren für das Auftreten von Plattenepithelkarzinomen gelten vor allem Alkohol und Rauchen. Das Adenokarzinom entsteht häufig durch Sodbrennen ausgelöste Gewebsveränderungen des Übergangs zwischen Speiseröhre und Magen. Hier handelt es sich um die sogenannte Barrett – Schleimhaut, welche als Krebsvorstufe (Präkanzerose) einer weiteren Abklärung und gegebenfalls Therapie durch einen Spezialisten bedarf. Zusätzlich gibt es auch gastrointestinale Stromatumore (GIST – Tumore) der Speiseröhre, die je nach Ausdehnung einer operativen oder medikamentösen Therapie bedürfen.
Symptome bei Speiseröhrenkrebs
Die typischen Symptome sind Schluckbeschwerden (Dyphagie) und das sogenannte Globusgefühl („Kloß im Hals“). Daneben kann es auch zum Auftreten von Husten, Heiserkeit, Ekel vor Fleisch, Nachtschweiß und Appetitlosigkeit kommen.
Generell ist es ratsam etwaige Beschwerden zeitnah abklären zu lassen, da besonders Speiseröhrenkarzinome dazu neigen, relativ schnell Tochtergeschwulste (Metastasen) zu bilden.
Diagnostik bei Speiseröhrenkrebs
Eines der wichtigsten Tools in der Diagnostik einer Speiseröhrenerkrankung ist die Magenspiegelung (Gastroskopie). Im Zuge dessen kann eine Gewebeprobe (Biopsie) entnommen werden, welche im Anschluss auf ihre Gut – oder Bösartigkeit untersucht wird. Ergänzend wird normalerweise eine spezielle Ultraschalluntersuchung endoskopisch (Endosonographie) durchgeführt, um die Speiseröhrenwand noch genauer beurteilen zu können.
Zur Komplettierung dient in der Regel eine Computertomographie der Bauch- und Brusthöhle und gegeben falls auch eine MRT- Diagnostik, um eine adäquate Abklärung zu gewährleisten.
Spezielle Tumormarker im Blut werden in weiterer Folge häufig zur Verlaufskontrolle nach erfolgter Therapie herangezogen. Weiterhin wird eine diagnostische Laparoskopie evtl. mit Anlage einer Ernährungssonde durchgeführt.
Therapie bei Speiseröhrenkrebs
Nach der Diagnosestellung ist vor allem die Ausdehnung des Tumors entscheidend. Sofern keine Tochtergeschwulste (Metastasen) vorliegen, ist die Operation die Therapie der Wahl. Hier wird in der Regel ein Teil, oder auch die ganze Speiseröhre inklusive des bösartigen Tumors entfernt und der verbliebene Rest, teilweise auch durch Interponate (z.B. körpereigene Darmteilstücke) oder durch einen Magenhochzug die Kontinuität wiederhergestellt. Somit kann der Patient danach wieder normal Essen und Trinken, wenn die Nahrung in kleinere Portionen aufgeteilt wird.
Diese operative Therapie wird ergänzt durch eine Chemotherapie, oder auch Radiochemotherapie (Bestrahlung und Chemotherapie). Je nach Notwendigkeit werden diese Therapien vor und/oder nach der Operation, nach Vorgabe der interdisziplinären Tumorkonferenz, durchgeführt.
Kann bei dem Patienten aufgrund des Allgemeinzustandes und der vorliegenden Tochtergeschwulste (Metastasen) keine Operation erfolgen, ist auch eine alleinige Chemo- oder Radiochemotherapie eine Option, ergänzt durch eine endoskopische Therapie (Stenteinlage etc.) um die weitere Nahrungspassage zu gewährleisten.
Diese Therapieentscheidungen werden bei uns gemeinsam mit Spezialisten anderer Fachgruppen im interdisziplinären Tumorkonferenz getroffen, um eine optimale Behandlung der Patienten zu gewährleisten.
Vorsorge und Früherkennung bei Speiseröhrenkrebs
Ausreichende Bewegung, Meidung von schädlichen Noxen (Alkohol und Rauchen), sowie eine ausgewogene, vitaminreiche, fett- und zuckerreduzierte Ernährung sind die Schlüssel in der Vorbeugung des Speiseröhrenkrebses. Bei anhaltenden Schluckbeschwerden und Bolusgefühl, aber auch bei starkem Sodbrennen sollte auf jeden Fall eine zeitnahe Abklärung durch einen Spezialisten erfolgen. Die Chancen für einen adäquaten Heilungsprozess stehen günstiger, je früher eine Diagnosestellung und Therapie erfolgt
Pankreaschirurgie (Bauchspeicheldrüsenkrebs)
Die Bauchspeicheldrüse (Pankreas) ist als Verdauungs- und Stoffwechselorgan des menschlichen Körpers ungefähr 15 x 5 cm groß und befindet sich zentral im Oberbauch. Umgeben von Magen, Milz, Dickdarm, Zwölffingerdarm, Leber und Gallenblase liegt sie inmitten der großen Blutgefäße des Verdauungstraktes und umschließt diese am Proc. uncinatus. Gemeinsam mit dem Gallengang mündet der Bauchspeicheldrüsengang in den Zwölffingerdarm. Bei Erkrankungen der Bauchspeicheldrüse stellen, im Falle einer Operation, diese anatomischen Gegebenheiten für den Chirurgen eine besondere Herausforderung dar. Gute operative Expertise und anatomische Kenntnisse sind hierfür Voraussetzung.
Die Funktion der Bauchspeicheldrüse wird in eine endokrine sowie exokrine Funktion unterschieden. Die exokrine Funktion besteht in Bildung von Verdauungsenzymen, die nötig sind, um Eiweiße, Kohlenhydrate und Fette der Nahrung im Dünndarm in ihre Grundbestandteile aufzuspalten. Erst in dieser Form kann die Nahrung über die Darmschleimhaut aufgenommen werden. Die im Pankreassaft enthaltenden Enzyme erreichen über den Zwölffingerdarm die Nahrung, endokrin wird u.a. der Blutzuckerspiegel durch die Abgabe des Hormons Insulin gesteuert.
Durch die enge Einbindung in die Stoffwechsel und Blutzuckerregulation, sowie durch die räumliche Nähe zum Verdauungstrakt, ist die Bauchspeicheldrüse eingenommenen Giftstoffen und Reizen ausgesetzt. Häufiger Alkoholkonsum sowie Rauchen können neben erblichen Faktoren oder Gallengangsteinen zu einer akuten oder chronischen Bauchspeicheldrüsenentzündung führen.
Bei der Entzündung der Bauchspeicheldrüse (Pankreatitis) kommt es zu einer Schädigung bis hin zum Absterben von Zellen. Der freigesetzte Bauchspeicheldrüsensaft führt dabei zu einer Selbstverdauung des Gewebes.
Typische Symptome der akuten Bauchspeicheldrüsenentzündung sind gürtelförmige Oberbauchschmerzen in Kombination mit einem Druckschmerz unterhalb des Brustbeins, die sich als vermeintliche Magenschmerzen oder Gallekoliken darstellen können und unspezifische Symptome wie Übelkeit, Erbrechen und Fieber verursachen können. Die Krankheitsverläufe können schwerwiegend auftreten, dass eine intensivmedizinische Betreuung notwendig ist, um die Selbstverdauung der Bauchspeicheldrüse zu behandeln und eine mögliche Todesfolge abzuwenden.
Die chronische Entzündung der Bauchspeicheldrüse ist durch wiederkehrende Schmerzen und einem schleichenden Funktionsausfall bis hin zum Verlust der Bauchspeicheldrüsenfunktion gekennzeichnet. Häufige Entzündungsschübe lassen die Zellen zugrunde gehen und führen zu Verkalkungen und Vernarbungen des Organs mit entstehendem Diabetes mellitus Typ 2 und der Notwendigkeit zur Insulintherapie. Auch die exokrine Funktion ist gestört und bedarf häufig der Einnahme von Pankreasenzymen in Tablettenform.
Gutartige Pankreaserkrankungen und ihre Behandlung
Unter den gutartigen Pankreaserkrankungen ist die chronische Bauchspeicheldrüsenentzündung (Pankreatitis) der häufigste Grund für eine Operation. Die meist durch Alkohol, Medikamente oder andere Erkrankungen ausgelöste Entzündung des Pankreas verläuft oft schubweise oder verschlechtert sich kontinuierlich. Neben den selteneren Eingriffen bei einer akuten Pankreatitis ist vor allem bei Pseudozysten und chronischen Schmerzen häufig eine Operation erforderlich.
Diagnostik
Nach Erhebung der individuellen Krankengeschichte und klinischer Untersuchung durch den behandelnden Arzt werden bei Verdacht auf eine Bauchspeicheldrüsenentzündung eine Blutanalyse sowie eine Computertomographie und eine Endosonographie angeordnet. Weiterhin werden andere Ursachen oder Begleitgeschehen ausgeschlossen.
Leitsymptom der akuten Pankreatitis ist der Schmerz, wohingegen Patienten mit einer chronischen Entzündung der Bauchspeicheldrüse oft durch das erstmalige Auftreten eines Diabetes mellitus Typ 2 auffallen.
Therapie
In den meisten Fällen, in denen die Bauchspeicheldrüsenentzündung durch Alkohol oder Rauchen verursacht wurde, erfolgt eine konservative Therapie mit intravenöser Flüssigkeitszufuhr und Schmerztherapie, bei gleichzeitiger Vermeidung der Giftstoffe. Handelt es sich um einen schweren Verlauf muss eine Nahrungskarenz eingehalten werden und eine Überwachung auf der Intensivstation wird notwendig. Ist die Ursache ein Gallengangstein, der den gemeinsamen Ausführungsgang blockiert, erfolgt endoskopisch über den Zwölffingerdarm eine Gallengangspiegelung (ERCP). Bei dieser komplexen Untersuchung wird der Stein geborgen und der Abfluss wiederhergestellt. Nur in aussichtslosen Situationen und zunehmender Verschlechterung des Patienten wird eine Operation bei akuter Bauchspeicheldrüsenentzündung durchgeführt.
Zur Vermeidung einer akuten oder chronischen Bauchspeicheldrüsenentzündung sollte eine ausgewogene, gesunde, fett- und zuckerarme Ernährung sowie das Vermeiden von Giftstoffen wie Alkohol und Rauchen eingehalten werden. Regelmäßige Gesundheitsuntersuchungen mittels Blutuntersuchungen und Ultraschall können frühzeitig Veränderung der Bauchspeicheldrüse feststellen. Da das Pankreaskarzinom häufig keine Frühsymptome verursacht kommt diesen Vorsorgeuntersuchungen, speziell im Alter zwischen 50 und 60 Jahren eine wichtige Bedeutung zu.
Beim Pankreaskarzinom, das in Deutschland rund drei bis vier Prozent aller Tumorerkrankungen ausmacht, ist die langfristige Heilung nur durch eine komplette chirurgische Entfernung des tumortragenden Organanteils möglich. Sehr häufig liegen Tumore im Kopfbereich der Bauchspeicheldrüse. Dann werden neben dem Pankreaskopf auch der Zwölffingerdarm, ein Teil des Hauptgallengangs, die Gallenblase und eventuell der untere Teil des Magens entfernt. Die restliche Bauchspeicheldrüse wird, wie auch der verbliebene Teil des Gallengangs, mit dem Dünndarm verbunden. Liegt der Tumor im Korpus- oder Schwanzbereich der Bauchspeicheldrüse, kann dieser inklusive der Milz separat entfernt werden. In einigen Fällen können wir diese Operation unter Zuhilfenahme eines Operationsroboters (Da Vinci) minimal-invasiv (in Schlüssellochtechnik) durchführen.
Beim Befall größerer venöser Blutgefäße kann die komplette chirurgische Entfernung eines Tumors unter partieller Gefäßresektion und Gefäßersatz häufig vollständig erfolgen. Durch Einführen der neoadjuvanten Chemotherapie, findet diese ihren Einsatz bei Borderline– Tumoren. Das sind Tumore, die durch ihr Wachstumsmuster nicht primär im Gesunden operativ entfernt werden können. Nach der neoadjuvanten Chemotherapie ist eine vollständige Entfernung des Tumors im Gesunden oft möglich.
Symptome des Pankreaskarzinoms
Bei einem Pankreaskarzinom treten Symptome meist erst sehr spät auf und präsentieren sich oft uncharakteristisch. Erste Beschwerden können Appetitlosigkeit, Oberbauchschmerzen, Gewichtsverlust oder einen Leistungsknick umfassen. Eine schmerzlose Gelbsucht ist der entscheidende Hinweis auf einen Bauchspeicheldrüsentumor. Neben dem Pankreaskarzinom, konnten durch modernste Diagnostik auch verschiedene Arten von Zysten der Bauchspeicheldrüse als Vorstufen für ein Pankreaskarzinom nachgewiesen werden. Abhängig von Größe, Lokalisation und Zusammensetzung der Zysten können diese ebenfalls bösartig entarten. Eine exakte Beurteilung entscheidet über die Notwendigkeit einer Operation.
Diagnose des Bauchspeicheldrüsenkrebses
Wenn der Verdacht auf einen Krebs der Bauchspeicheldrüse besteht kommen modernste Verfahren zum Einsatz. Bildgebende Untersuchungen umfassen dabei den hochauflösenden Ultraschall, die Kontrastmittelgestützte Computertomographie und die Magnetresonanztomographie MRT. Durch den Einsatz von Kontrastmittel kann der Bezug zum Gefäßsystem dargestellt werden und eine bessere Abgrenzung zu anderen Organen erfolgen. Auch Metastasen (Tumorstreuung) können häufig detektiert werden. Die Endosonographie hat mittlerweile ebenfalls einen festen Stellenwert in der Diagnostik von Bauchspeicheldrüsentumoren. Hierbei wird, wie bei einer Magenspiegelung von innen mit einem hochtechnologischen Mini – Ultraschallkopf untersucht. Die Untersuchung wird unter einer Analgosedierung durch ausgewiesene Experten unseres Teams durchgeführt. Eine hochauflösende, exakte Beurteilung aber auch eine Punktion und die Gewinnung von Gewebsflüssigkeit sind durch dieses Verfahren möglich. Insbesondere in der Diagnostik von Pankreaszysten hat die Analyse der Zystenflüssigkeit einen hohen Stellenwert erworben. Sogenannte Tumormarker können aus der Flüssigkeit bestimmt werden und helfen eine gutartige (benigne) von einer bösartigen (malignen) Erkrankung zu unterscheiden.
Therapie des Bauchspeicheldrüsenkrebses
Nach erfolgter Diagnostik wird für den Patienten ein individuelles Behandlungskonzept erarbeitet. Sollte ein bösartiger Tumor nicht sicher ausgeschlossen werden können, so ist der internationale Standard, den Tumor operativ zu entfernen und eine Histologie zu sichern. Die operative Entfernung des Tumors oder des betroffenen Teils der Bauchspeicheldrüse wird bei uns durch einen erfahrenen Experten durchgeführt. Dieses Vorgehe wird insbesondere empfohlen, wenn noch keine Tumorstreuung stattgefunden hat.
Bei weiter fortgeschrittenem Tumorbefall und eine operative Tumorentfernung im Gesunden technisch nicht möglich ist, kann in Einzelfällen der Bauchspeicheldrüsenkrebs chemotherapeutisch vorbehandelt werden. Nach Verkleinerung des Tumors wird die Diagnostik erneut erhoben mit der Möglichkeit, den Pankreastumor in weiterer Folge operativ entfernen zu können.
Liegt ein weit fortgeschrittenes Pankreaskarzinom mit Metastasen vor, so ist eine Heilung meist nicht mehr möglich. Mit einer zielgerichteten Chemotherapie kann die Lebenserwartung bei Bauchspeicheldrüsenkrebs beeinflusst werden und das Fortschreiten verlangsamt werden.
In manchen Situationen, beispielsweise beim metastasierten Pankreaskarzinom, kann keine kurative Operation mehr erfolgen, das heißt, die Erkrankung ist nicht mehr heilbar. Wenn durch den Tumor der Galleabfluss und/ oder die Nahrungspassage durch den Tumor versperrt werden, können diese bei Gallengangsverengung die Engstelle mittels Gallengangsspiegelung (ERCP) und Einlage eines Platzhalters (Stent) behandelt werden. Bei Nahrungspassagestörung in Verbindung mit Einengung des Galleabflusses hat ein chirurgischer Eingriff, zum Beispiel die operative Verbindung von Magen und Dünndarm (Gastroenterostomie), bei einer Verengung des Magenausgangs durch den Tumor und eine Verbindung zwischen Gallengang und Dünndarm (Biliodigestive Anastomose) bei Verengung des Galleausflusses, einen hohen Stellenwert. Diese Operation kann helfen, Symptome wie Schmerzen zu mildern, dass der Patient weiterhin Nahrung zu sich nehmen kann und hilft die Lebensqualität des Patienten deutlich zu verbessern.
Operationsindikation bei Pankreaskarzinom
Pankreaskopfkarzinom ohne Infiltration des Duodenums: Pyloruserhaltende partielle Duodenopankreatektomie (nach Traverso-Longmire)
Pankreaskopfkarzinom mit Infiltration des Duodenums: Partielle Duodenopankreatektomie (nach Kausch-Whipple)
Karzinom von Pankreasschwanz/-korpus: Pankreaslinksresektion mit Splenektomie, ggf. totale Duodenopankreatektomie
Papillenkarzinom: Partielle Duodenopankreatektomie (nach Kausch-Whipple)
Traumatische Pankreasverletzungen/ Parenchymrisse: Übernähung, Spülung, Drainage
Kleine symptomlose Zysten werden in der Regel beobachtet und bedürfen keiner Therapie
Große Zysten werden endoskopisch im Rahmen einer Magenspiegelung transgastral drainiert, in manchen Fällen ist dies nicht möglich, dann erfolgt eine operative Drainage (in Magen, Dünndarm)
Refluxchirurgie (Sodbrennen)
Die häufigsten therapiebedürftigen gutartigen Erkrankungen der Speiseröhre sind die Entzündungen der Speiseröhre (Ösophagitis) sowie die Achalasie. Während Wandbewegungs- (Motilität) und Transportstörungen das Erkrankungsbild der Achalasie begründen, werden Entzündungen der Speiseröhre in erster Linie durch Sodbrennen ausgelöst werden.
Um herauszufinden, ob Sie an o.g. Erkrankungen leiden, werden moderne Messungen über unsere Refluxsprechstunde eingeleitet und die Befunde und Therapieplanung nach Abschluss der Untersuchungen mit Ihnen erörtert.
Des Weiteren gibt es Erkrankungsbilder, bei denen sich Ausstülpungen in der Wand der Speiseröhre (Divertikel) finden. Eines der Bekanntesten ist das Zenker Divertikel, welches häufig endoskopisch behandelt werden kann.
Symptome
Die häufigsten Symptome von Patienten mit Speiseröhrenerkrankungen sind Schluckbeschwerden, Brennen hinter dem Brustbein oder im Halsbereich. Von den Patienten wird die Dysphagie (Schluckstörung) und ein Globusgefühl im Hals als häufig und als immer wieder auftretend angegeben. Auch kann es auch zu Regurgitationen (heraufwürgen von unverdauten Speiseresten) kommen.
Diagnostik
Zur Abklärung von Erkrankungen der Speiseröhre ist die Magenspiegelung (Gastroskopie) die wichtigste Untersuchungsmethode. Weitere Untersuchungswerkzeuge sind neben der Computertomographie und/ oder der Kernspintomographie (MRT), auch die Kontrastmittel- Breischluckuntersuchung und weitere radiologische Untersuchungen.
Zur Ergänzung der Bildgebenden Verfahren werden verschiedene Funktionstests, wie die hochauflösende Manometrie (HRM) und die 24h- pH- Metrie und Impedanz- pH- Metrie eingesetzt, die es ermöglichen auch spezielle Fragestellungen in der Diagnostik funktioneller Erkrankungsbilder der Speiseröhre zu beantworten.
Therapie
Aufgrund der vielen Therapiemöglichkeiten, sowohl konservativ/ medikamentös als auch endoskopisch und minimalinvasiv – chirurgisch, ist es wichtig individuell dem Patienten angepasst- nach Vorlage der Untersuchungen- die richtige Therapie zuteilwerden zu lassen.
Zuerst wird in der Regel versucht mittels medikamentöser Therapie (z.B. Protonenpumpenhemmer, Antihistaminika, Gravison, Antazida) eine Heilung und Symptombekämpfung zu erzielen. Weiterhin werden Lifestyle- diätische Maßnahmen initiiert. Bei Nichtansprechen der o.g. Maßnahmen und hohem Leidensdruck werden schonende minimal- invasive Verfahren eingesetzt.
Im Rahmen der Divertikelbehandlung kann endoskopisch (schonend durch den Mund) eine sogenannte Divertikelspaltung (Durchtrennung des Muskelstegs zwischen Speiseröhre und Divertikel) mit einem Nadelmesser oder mit dem Laser durchgeführt werden.
Bei der minimal- invasiven chirurgischen Behandlung einer gastroösophagealen Refluxerkrankung begleitet vom Zwerchfellbruch, nutzen wir die Vorteile des Da Vinci Roboter. Minimal invasiv führen wir die Operation auch laparoskopisch (Knopflochmethode) durch.
Die Achalasie ist eine seltene Erkrankung der Speiseröhre und des unteren Schließmuskels der Speiseröhre, die mit unvollständiger Entwicklung der Nervenstrukturen assoziiert ist. Durch eine gestörte oder fehlende Beweglichkeit der Muskulatur ist der untere Speiseröhrenschließmuskel unfähig, sich nach einem Schluckakt zu öffnen und führt zur Dysphagie (Schluckbeschwerden).
Symptome der Achalasie
Das häufigste Symptom der Achalasie sind Schluckbeschwerden (Dysphagie), die so ausgeprägt sein können, dass es zum Gewichtsverlust kommen kann. Geschluckte Nahrung bleibt am Speiseröhrenausgang stecken. Anfänglich ist meist feste Nahrung betroffen, gefolgt von breiiger Nahrung und zuletzt können selbst Flüssigkeiten nicht mehr geschluckt werden. Dies führt zum Zurückfließen (Regurgitation) von unverdauter Nahrung, begleitet von Schmerzen im Brustkorb, Husten, Sodbrennen und häufigen Lungenentzündungen sowie eingeschränkter Lebensqualität.
Diagnostik
Zur Abklärung werden neben der ausführlichen Anamnese eine Magenspiegelung (Gastroskopie) zum Ausschluss anderer Erkrankungen der Speiseröhre durchgeführt, insbesondere zum Ausschluss von bösartigen Erkrankungen (Krebs) zwischen Speiseröhre und Magen. Gefolgt von der High-Resolution-Manometrie (HRM) zur Messung der Funktionalität des unteren Schließmuskels der Speiseröhre sowie der Motorik der Speiseröhre und schließlich die röntgenologische Breischluckuntersuchung unter Durchleuchtung. Weiterführende Diagnostik wird nach Bedarf angeschlossen.
Therapie der Achalasie
Die Achalasie lässt sich sehr gut endoskopisch oder minimal- invasiv (Laparoskopie/ robotic) behandeln mit dem Ziel, die Schluckbeschwerden zu beheben und möglichst wenig Reflux (Sodbrennen) als Nebenwirkung zu entwickeln. Eine Therapie, die die zugrundeliegende Erkrankung heilt, gibt es jedoch nicht. Vor einer operativen oder endoskopischen Therapie werden medikamentöse und alternative Therapieverfahren durchgeführt, einschließlich der endoskopischen Dehnung mittels Ballondilatation sowie der Botox Injektion.
Ballondehnung/Pneumatische Dilatation
Bei Patienten mit schweren Begleiterkrankungen des Herz- Kreislaufsystems und Lungenerkrankungen sowie hohem Operationsrisiko stellt die Ballondilatation oder auch Pneumatische Dilatation eine gute Behandlungsoption für die Therapie der Achalasie dar. Im Zuge einer Magenspiegelung wird um den unteren Speiseröhrenschließmuskel, dieser mittels Ballons für 1- 3 Minuten gedehnt, bis sich dieser auf 3- 4 cm geöffnet zeigt. Die Prozedur muss in der Regel mehrmals wiederholt werden, um das gewünschte Ergebnis zu erzielen und kann auch als Überbrückung bis zur Operation angewendet werden.
Perorale endoskopische Myotomie (POEM)
Hierbei handelt es sich um eine hochmoderne endoskopische Technik. Im Zuge dieser sehr schonenden, modernen Behandlungsmethode wird die Myotomie (Spaltung der inneren Ösophagus-Ringmuskulatur) des unteren Speiseröhrenschließmuskels auf rein endoskopischem Wege (peroral) ohne Schnitte durchgeführt. Die bisherigen Ergebnisse sind laut derzeitiger Datenlage sehr vielversprechend, wobei die Langzeitergebnisse noch abgewartet werden müssen. Eine Refluxbarriere im Zuge der POEM kann nicht angelegt werden, sodass möglicherweise nach diesem endoskopischen Eingriff Reflux (Sodbrennen) neu auftreten kann.
Chirurgische Therapie (robotische oder laparoskopische Heller- Myotomie)
Bei dieser chirurgischen Operationstechnik erfolgt die Spaltung der Muskulatur des unteren Speiseröhrenschließmuskels auf minimal- invasivem, robotischem oder laparoskopischem Weg (Schlüssellochchirurgie). Diese Therapie ist auch heute noch der Goldstandard in der operativen Behandlung der Achalasie. In gleicher Sitzung erfolgt hier in der Regel eine Kombination mit einer Antirefluxoperation (Fundoplikation), um gleichzeitig das Auftreten von Reflux (Sodbrennen) zu verhindern.
Auch bei fortgeschrittener Achalasie ist es heute sehr selten notwendig, die Speiseröhre zu entfernen, da auch Patienten mit einem späten Krankheitsstadium mittels minimal invasiver Heller Myotomie gut behandelbar sind.
Bei der Refluxkrankheit fließt saurer und nicht-saurer Mageninhalt krankhaft gesteigert zurück in die Speiseröhre und führt zu typischen Symptomen wie Sodbrennen, saures Aufstoßen sowie Brennen und Schmerzen hinter dem Brustbein. Die Refluxkrankheit ist eine der häufigsten Erkrankungen des oberen Verdauungstraktes. Etwa 1/3 der Bevölkerung leidet einmal pro Monat an o.g. Symptomen, ungefähr 10% sind manifest erkrankt und bedürfen einer weiteren Abklärung und Therapie. Unbehandelt kann es im Langzeitverlauf zu bleibenden Veränderungen im Übergangsbereich zwischen Speiseröhre und Magen bis hin zum Krebs (sogenanntes „Barrett-Karzinom“) führen.
Symptome
Die Symptome des Refluxes können individuell sehr unterschiedlich sein und die Lebensqualität stark beeinträchtigen. Zu den häufigsten Symptomen gehört Sodbrennen (Brennen hinter dem Brustbein), saurem Aufstoßen oder zu Rückfluss flüssigem/festem Mageninhalt (Regurgitationen) vor allem beim Bücken, beim Liegen oder bei Belastung. Schluckstörungen (Schmerzen, Steckenbleiben von Speisen) sind oft Zeichen einer fortgeschrittenen Erkrankung und erfordern eine rasche Abklärung. Nicht selten kommt es zu sogenannten „atypischen“ Beschwerden, die nicht primär an eine Refluxerkrankung denken lassen, was zu einer Verzögerung in der Diagnosestellung führen kann. Bei diesen atypischen Beschwerden handelt es sich häufig um Entzündungen der Atemwege und des Nasenrachenraums (z.B. Bronchitiden, häufige Lungenentzündung, Stimmbandentzündung), die sich als Heiserkeit, Halskratzen oder chronischer Husten darstellen.
Ursache der Refluxkrankheit
Die Ursache ist eine Störung des komplexen Zusammenspiels aus Antireflux-Barriere (unterer Speiseröhrenschließmuskel), Motilität der Speiseröhre und Schutzmechanismen. Die einzelnen Faktoren können unterschiedliche Anteile am Krankheitsgeschehen haben. Ein „Zwerchfellbruch“ mit Erweiterung des Zwerchfelldurchtritts der Speiseröhre, sowie Verkürzung, Dehnung und Höhertreten des unteren Speiseröhrenschließmuskels sind die häufigsten Befunde, die mit Reflux einhergehen. Die Refluxkrankheit gehört zu den Zivilisationskrankheiten unserer Zeit. Falsche, zu fettreiche, vitamin-und balaststoffarme Kost sowie das daraus resultierende Übergewicht begünstigen diese Erkrankung.
Diagnostik/ Abklärung der Refluxkrankheit
In unserer Spezialsprechstunde erfolgt eine sorgfältige Anamnese und Abklärung der Symptome, um die richtige Diagnose und in weiterer Folge einen für jeden Patienten optimalen, individuellen Behandlungsplan erstellen zu können. Zur weiteren Abklärung messen wir mit modernsten hochtechnologischen Geräten die Funktionalität des unteren Schließmuskels der Speiseröhre sowie die Motorik der Speiseröhre mittels High-Resolution-Manometrie (HRM).
High-Resolution-Manometrie (HRM)
Unsere HRM- Sonde misst im Abstand von 1 cm den gesamten Schluckakt. Die farbcodierte Darstellung erleichtert Beurteilung und Auswertung. Mit den Impedanzsensoren wird eine noch bessere Beurteilbarkeit der Effektivität der Schluckakte gewährt. Bereits während dieser Untersuchung ist häufig der Reflux nachzuweisen.
Die Messung der Säurebelastung der unteren und oberen Speiseröhre wird mittels 24-Stunden-Impedanz-pH-Metrie bestimmt. Zusätzlich erfolgt zur weiteren Abklärung eine Magenspiegelung (Gastroskopie) sowie ein Schluckaktröntgen der Speiseröhre. Mit diesen Untersuchungen kann eine Refluxkrankheit nachgewiesen sowie andere Krankheiten, die refluxartige Symptome verursachen, ausgeschlossen werden. Hierzu zählen zum Beispiel eine Achalasie oder andere motorische Störungen der Speiseröhre. Anhand dieser Untersuchungen lässt sich für jeden Patienten der sogenannte „Demesterscore“ errechnen, aus dem sich dann der individuelle Behandlungsplan erarbeiten lässt.
Therapie der Refluxkrankheit
Das Ziel in der Behandlung der Refluxkrankheit ist die langfristige Beschwerdefreiheit mit Verbesserung der Lebensqualität sowie die Vorbeugung von Reflux-assoziierten Veränderungen/Komplikationen. Dazu gehören das Abwenden von Geschwüren oder Barrett-Ösophagus mit dem erhöhten Krebsrisiko.
Vor operative Intervention werden i. d. Regel erst konservativ-medikamentöse Therapiemaßnahmen eingeleitet. Allgemeine Maßnahmen, die eine Refluxkrankheit verbessern, sind eine gesunde Ernährung in Absprache mit einer Ernährungsberatung mit frühem Abendessen, Bewegung nach den Mahlzeiten, nächtliches Hochstellen des Oberkörpers, Verzicht auf Alkohol und Nikotin sowie Stressabbau und eine Gewichtsreduktion. Häufig ist zusätzlich eine medikamentöse Therapie mit einem Protonenpumpenhemmer (PPI) notwendig um die Säureproduktion zu hemmen. Die Ursache der Refluxkrankheit kann durch Einnahme von PPI´s jedoch nicht behoben werden. Nach Absetzen der PPI- Einnahme kommt es gehäuft zu einem Wiederauftreten der Beschwerden.
Die chirurgische Wiederherstellung der Antireflux-Barriere erfolgt als Fundoplikation mit Rekonstruktion des Zwerchfellbruchs und behebt die Ursache der Krankheit. Wir führen diese Operation laparoskopisch (Knopfloch) oder mit dem Da Vinci- Roboter. Diese Operation zeigt sehr gute Langzeitergebnisse (> 90% Heilung) bei gleichzeitig sehr geringer Komplikationsrate.




